Что такое кистозно солидное образование щитовидной железы. Киста у женщин: что это такое
28423 0
Образования в печени диагностируют все чаще, что объясняется и распространением современных методов визуализации, таких как КТ.
В большинстве случаев образования в печени не являются злокачественными, а иногда даже не требуют лечения. Тем не менее, к обнаруженным в печени образованиям нельзя относиться беспечно.
В клиниках США такими заболеваниями занимаются специальные многопрофильные команды врачей, включающие радиологов, гепатологов (специалистов по болезням печени), онкологов и хирургов.
Доброкачественные образования в печени принято подразделять на солидные и кистозные.
Солидные образования в печении
1. Гемангиома печени.
Гемангиомы - это наиболее распространенные доброкачественные образования печени. Они чаще встречаются у женщин, и могут зависеть от гормонального фона. Симптомы гемангиомы могут включать боль (обычно при опухоли более 6 см), связанную с давлением на соседние структуры. Кровотечения возникают редко. Диагностика осуществляется при помощи КТ или МРТ. При асимптоматической гемангиоме, независимо от размера, американские врачи обычно не рекомендуют никаких вмешательств. При симптоматической опухоли - хирургическая резекция (удаление).2. Очаговая узелковая гиперплазия (FNH).
Очаговая узелковая (нодулярная) гиперплазия - это второе по распространенности доброкачественное образование в печени. Оно обычно не вызывает никаких симптомов, не перерождается в рак и не связано с риском разрыва. Симптоматическая FNH обычно крупного размера и вызывает сдавливание соседних структур. Лабораторные показатели чаще в норме, образование подтверждается радиологически. Иногда рекомендуется сделать биопсию. Хирургическое удаление показано только тогда, когда образование беспокоит больного или диагноз под вопросом.3. Аденома печени.
Аденомы печени довольно редки, причем имеется очень сильная связь с использованием оральных контрацептивов. Крупные аденомы могут вызывать боль, дискомфорт и чувство тяжести. Другие симптомы включают тошноту, рвоту, жар. Крупные опухоли могут вызывать кровотечение (40%), а примерно в 10% случаев становятся злокачественными. Для диагностики применяется МРТ, иногда требуется биопсия.Если опухоль была вызвана приемом оральных контрацептивов, то лечение состоит в отмене КОК с последующим мониторингом. Американские врачи рекомендуют удалять все аденомы, где нельзя исключить малигнизацию (злокачественное перерождение).
4. Очаговые жировые изменения.
Очаговые жировые изменения (FFC) возникают чаще у пациентов, которые имеют историю сахарного диабета, ожирения, гепатита С или тяжелых нарушений питания. FFC могут быть асимптоматическими, то есть никак не беспокоить больного. Эти образования диагностируют при помощи МРТ, а иногда и назначают биопсию. Специфическое лечение обычно не требуется.5. Узелковая регенераторная гиперплазия.
Узелковая регенераторная гиперплазия печени очень близка к очаговой узелковой гиперплазии. Может вызывать симптомы, связанные со сдавливанием соседних структур. Встречается при аутоиммунных заболеваниях, таких как ревматоидный артрит. В некоторых случаях может перерождаться в печеночно-клеточную карциному (рак).Кистозные образования в печени
Американские эксперты рекомендуют подразделять кистозные массы в печени на две большие категории: инфекционные и неинфекционные.Неинфекционные кистозные образования в печени:
1. Киста холедоха.
Киста холедоха - это своеобразное расширение желчного протока печени. Может быть врожденным или формируется в течение жизни. В последнем случае она выявляется в основном случайно. Если киста холедоха вызывает симптомы, то это может быть боль, тошнота, рвота, жар, желтуха. Редко может наблюдаться воспаление печени и цирроз в результате хронической обструкции (непроходимости) желчных протоков.При очень редком наследственном заболевании, синдроме Кароли, также может наблюдаться мешковидное расширение протоков. Для диагностики нужна визуализация и биопсия желчного протока, чтобы исключить рак. Лечение хирургическое.
2. Простая киста печени.
Простая киста печени - это полое образование, преимущественно одиночное, заполненное жидкостью. Простая киста может присутствовать с самого рождения и оставаться недиагностированной до 30-40 лет. Иногда киста вызывает симптомы: боль, дискомфорт, чувство переполнения. Диагностируется радиологически. Симптоматические кисты можно лечить путем марсупиализации (разреза и опорожнения содержимого кисты), иногда требуется частичная резекция печени.3. Поликистозная болезнь печени (PCLD).
Поликистозная болезнь печени - это наследственное заболевание, которое может ассоциироваться с кистозными образованиями в почках. У большинства пациентов нет никаких симптомов, лабораторные анализы в норме. Печеночные кисты многочисленны и имеют тенденцию к медленному росту. Симптомы похожи на простую кисту печени. Ультразвук и КТ-сканирование надежно определяют эти образования.В США давно разработаны генетические тесты, которые обнаруживают PCLD и помогают в генетическом консультировании семейных пар. Лечение при поликистозной болезни печени такое же, как и при простых кистах. При необходимости пациентов ставят в очередь на трансплантацию печени или почек, если эти органы повреждены слишком сильно.
Инфекционные кистозные образования в печени:
1. Абсцесс печени.
Абсцесс печени имеет бактериальное происхождение. Существует много ситуаций, при которых бактериальная инфекция может попасть в печень и вызвать абсцесс. Патологические процессы внутри желчных протоков, которые сопровождаются их обструкцией, отвечают за большинство случаев образования абсцессов в печени.Другие возможные причины: абдоминальные инфекции, травма печени, некоторые виды терапии рака печени (TACE, RFA). Кроме того, инфекции из отдаленных очагов (инфекции зубов или эндокардит) могут заноситься в печень и вызывать абсцесс. По данным американских врачей, в 55% случаев точную причину абсцесса установить не удается. Симптомы абсцесса печени включают жар, озноб, тошноту, рвоту, боль в животе, потерю аппетита. Тяжелым осложнением является разрыв абсцесса. Лечение: антибиотикотерапия, хирургическое вмешательство.
Амебные абсцессы характерны для людей со слабой иммунной системой, недоедающих или страдающих онкозаболеваниями. Перед образованием печеночного абсцесса кишечные симптомы наблюдаются менее чем у 1/3 пациентов. Симптомы абсцесса включают жар, острую боль, незначительную желтуху (8%). В 95% тест на антитела положительный. При постановке диагноза используют КТ или ультразвук. Лечение: борьба с инфекцией, иногда аспирация абсцесса, хирургическое лечение.
При эхинококковой кисте печени пациента может беспокоить боль и чувство тяжести. Боль обычно отмечается при инфицировании или разрыве кисты. У некоторых больных при разрыве возникает острая аллергическая реакция.
Эхинококковые кисты диагностируются радиологически. В США широко применяют анализы крови на антитела, которые подтверждают инвазию. Лечение включает химиотерапию (мебендазол и альбендазол) и хирургическое вмешательство (дренаж или радикальное удаление).
Константин Моканов
Большинство образований почки встречаются в практике, как случайные находки, из которых часть является почечно-клеточная карцинома. Задачей диагностики является дифференцировка доброкачественного и злокачественного образований почки, хотя во многих случаях это не представляется возможным.
В данной статье рассмотрены радиологические находки характерные для доброкачественных и злокачественных образований почки.
Алгоритм анализа при выявлении образования почки:
- определить кистозное образование или нет?
- если данное образование не кистозное — определите есть ли макроскопические включения жира, что в большей степени соответствует ангиомиолипоме.
- исключить рак почки, маскирующийся под инфаркт или инфекционное поражение, у пациентов с различными клиническими проявлениями.
- исключить лимфому или метастатическое поражение почек. Метастазирование в почки (менее 1%) и поражение почек при лимфоме (0,3%) — это редкость и свидетельствует о тотальном распространении заболевания.
Вы еще много раз столкнетесь с тем, что после выполнения данного алгоритма вы не придете к окончательному диагнозу, а на первом месте дифференциального ряда — почечно-клеточная карцинома.
Затем оцените КТ и МРТ-изображения и ответьте на вопрос, что больше соответствует доброкачественному образования почки, а что злокачественному выделив из этой группы признаки низкодифференцируемой опухоли и высокодифференцируемой почечно-клеточной карциномы.

Гиперденсное образование на бесконтрасном КТ.
Образование с плотностью выше 70HU на нативном (бесконтрастном) КТ-изображении является геморрагическая киста. Геморрагические кисты также могут быть с плотностью ниже, чем 70HU, но в данном случае должен осуществлен контроль за образованиями на пост-контрастных изображениях. Если на пост-контрастных изображениях отсутствует контрастное усиление, то, следственно, подтверждается кистозное происхождение образование.
Включения жира.
Макроскопическое включение жира в образовании почки плотностью 20HU явный признак ангиомиолипомы. Тонкие срезы лучше при исследовании плотности. К сожалению 5% ангиомиолипом макроскопический жир не содержат. КТ-картина данных ангиомиолипом неотличимо схожа с почечно-клеточной карциномой. Как ни странно, но почечно-клеточная карцинома в некоторых случаях также содержит жир. При включениях жира и кальцификатов в образование почки дифференциальный диагноз должен склонятся в сторону почечно-клеточной карциномы.
Сомнительное усиление
Сомнительное усиление на 10-20HU псевдо-усиление в кисте, как результат увеличения жесткости излучения. МРТ в данных случаях является отличным методом в дифференциальном диагнозе. Сомнительное усиление также характерно для папиллярной карциномы почки, для которой характерно слабое усиление и которая менее агрессивная опухоль, чем светлоклеточная карцинома.
Гомогенное усиление
Гомогенное усиление, а также ослабление (> 40 HU) на нативных снимках в большей степени характерны для ангиомиолипомы с малым содержанием жира, хотя почечно-клеточную карциному нельзя также исключать.
Сильное усиление
Сильное усиление визуализируется при светло-клеточной карциноме, ангиомиолипомах с малым содержанием жира и онкоцитомах. Светло-клеточная карцинома встречается чаще, чем онкоцитома и ангиомиолипома с малым содержанием жира, поэтому диагноз карциномы ставится чаще в особенности в тех случаях, когда образование гетерогенное и больших размеров.
МРТ при образованиях почки
Гиперинтенсивный сигнал на Т1-взвешенных изображениях, как правило, визуализируется при геморрагических кистах или кистах с белковым содержимым, а также при ангимиолипомах, содержащие макроскопический внеклеточный жир.
Если жир внутри клетки, то на Т1-изображениях не будет гиперинтенсивного сигнала, сигнал будет снижаться на out-phase изображениях, что не характерно для ангимиолипомы, а типичнее для светлоклеточной карциномы почки.
МРТ чувствительнее, чем КТ при определении кистозного образования, а также МРТ показано для дифференциации, если на КТ выявлено псевдо-усиление.
На Т2 гипоинтенсивный сигнал характерен в большей степени для папиллярной карциномы почки и в меньшей степени для ангиолипомы с малым содержанием жира.
На Т2 гиперинтенсивный сигнал характерен для светлоклеточной карциномы, но признак не является специфичным, потому как схожие изменения и при онкоцитомах.
По данным МРТ изображений также трудно, как и по данным КТ изображений сказать однозначно о доброкачественности и злокачественности процесса.

Размер и форма образования.
Ещё один способ в оценке солидных образований почки — это оценка формы образования. Солидные образования разделяют на шарообразные и бобообразные образования.
Шарообразные образования являются наиболее распространёнными образованиями почки. Данные образование чаще обширные деформирующие контур органа. Типичные представители шарообразных образований являются онкоцитома и почечно-клеточная карцинома.
Бобовидные образования не деформируют контур почки и «встроены» в паренхиме органа.
Бобовидные образования более трудно обнаружить и обычно не визуализируются на КТ без контраста.
Обратите внимание, что существует много подводных камней в дифференциальной диагностике шарообразных и бобовидных образований.

Бобовидные образования.
Радиологические признаки образований бобовидной формы обычно не специфичны. Данное явление заметно если обратить внимание на схожесть образований, представленных на рисунке. Дифференциальный диагноз обычно строят, исходя из клинических данных и, соответственно, данных визуализации.
Инфильтрирующее почку по центру образование у пожилого пациента соответствует переходно-клеточному раку почки. Инфильтрирующее почку по центру образование у молодого пациента с серповидной перегородкой внутри больше соответствует медуллярной карциноме почки. Мультифокальные и билатеральные или диффузные образования почки в сочетании с лимфоаденопатией, а также с вовлечением в патологический процесс других органов характерны для лимфомы.
Мультифокальные и двусторонние поражения почек характерны для злокачественных образований, в частности для метастазирования. У пациентов с клиникой характерной при инфекции, конечно же, в первую очередь нужно подозревать пиелонефрит. Для инфаркта почки характерно клиновидное поражение почки.

Размер образования.
Размер опухоли является наиболее важным показателем злокачественности опухоли вместе с гистологической оценки дифференцировки образования.
Риск возникновения метастазов зависит от размера опухоли.
Если размер опухоли меньше 3 см риск метастазирования незначительна.
Большинство образований почки в размере обычно меньше, чем 4 см. Многие из данных образований низкодифференцированная почечно-клеточная карцинома, безболезненно протекающие злокачественные или доброкачественные образования.
Образования размером от 1 до 2 см, которые удалили хирургически, в 56% доброкачественные образования. 13% образований размером от 6 до 7 см только являются доброкачественные.
Почечно-клеточный рак. Светлоклеточная карцинома почки.
Почечно-клеточная карцинома является типичным шарообразным образованием. Почечно-клеточная карцинома является случайной находкой выявленная у пациентов, обратившихся с жалобами не связанными с патологии мочевыделительной системы.
Пик заболеваемости 60-70 лет. Почечно-клеточная карцинома связана с наследственными синдромами такими, как синдром Хиппель-Линдау, туберозным склерозом и Бирт-Хогг-Дубе.
Самый распространённый подтип почечно-клеточной карциномы является светло-клеточная карцинома почек, затем папиллярная и хромофобная почечно-клеточная карцинома. Медуллярная и кистозных многокамерная почечно-клеточная карцинома встречается крайне редко.

Светло-клеточная карцинома.
Светло-клеточная карцинома почек составляет 70% случаев рака почек.
Данная опухоль чаще больших размеров и прорастает из почечной коры. Светло-клеточная карцинома является гиперваскулярным образованием с неоднородным содержимым, как следствие некроза, кровоизлияний, кальцинирования или образование внутри кист. В редких случаях почечно-клеточная карцинома содержит внеклеточный жир, соответственно, образование с включением жира и кальцинатов следует рассматривать, как почечно-клеточную карциному.

Характерной особенностью светлоклеточной карциномы явлечётся значительное усиление в кортикомедуллярную фазу.
Хотя трудности бывают, когда образование небольших размеров и локализуется в почечной коре, которая также хорошо контрастируется.
Поэтому нефрографическая фаза при образованиях такой локализации и размеров является для оценки наиболее важной так, как паренхима контрастируется гомогеннее и сильнее, чем опухоль, что хорошо заметно на ниже приведённых изображениях.
На МРТ светло-клеточная карцинома визуализируется, как гипоинтенсивное образование на Т1 и гиперинтенсивное на Т2. Как правило, почечно-клеточная карцинома не имеет экстрацеллюлярного жира, что, соответственно, отличает её от ангиомиолипомы. Хотя в 80% случаях светло-клеточной карциномы есть внутриклеточный жир, что приводит к снижению сигнала на Т1 opposed-phase в сравнении с in-phase изображениями. В данных ситуациях не стоит делать вывод о том, что жир внеклеточный, который характерен в большей степени для ангиомиолипомы. Болезнь Фон-Гиппель-Линдау ассоциирована с развитием светло-клеточной карциномы почек, чаще мультифокальной и билатеральной. Пациенты со светло-клеточной карциномой имеет 5-летнюю выживаемость, что является прогнозом хуже, чем у пациентов с папиллярной и хромофобной карциномой.
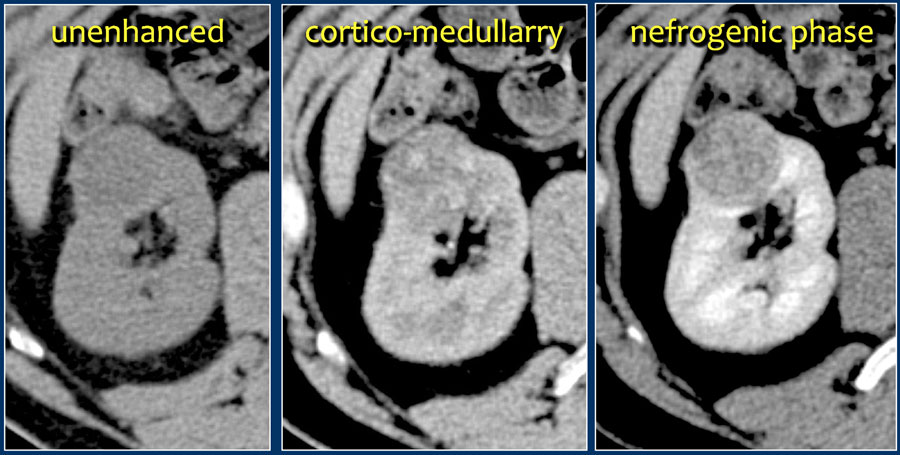
Порядка 5% всех светло-клеточных карцином имеют инфильтративный характер роста. Несмотря на то, что это лишь небольшая часть от всех почечно-клеточных карцинома, нельзя забывать про них при построении дифференциального ряда бобовидных образований почки с инфильтративным типом роста. Почечно-клеточные карциномы с инфильтративным типом роста являются агрессивными и гиперваскулярными, которые изменяют внутреннюю архитектуру почек, но не наружные контуры, а изменения лоханки схожи с изменениями при переходно-клеточном раке почки.

Папиллярная почечно-клеточная карцинома
Папиллярная почечно-клеточная карцинома встречается в 10-15% случаях от всех случаев почечно-клеточных карцином. Данные образования чаще гомогенные и гиповаскулярные, поэтому схожи с кистами. В отличии от светло-клеточной карциномы при контрастировании разница плотности образования до и после контрастирования составляет всего 10-20HU. Папиллярные почечно-клеточные карциномы больших размеров могут быть гетерогенными, в следствии геморрагий, некрозов и кальцификатов.
На МРТ данные образования на Т1 дают от изо- до гипотенсивный сигнал и на Т2 гипоинтенсивный. Включения макроскопического жира встречается чаще с кальцификатами.
Образования обычно билатеральные и мультифокальные, что в свою очередь намного чаще встречается в сравнении с другими почечно-клеточными карциномами. 5-летняя выживаемость составляет 80-90%.

Хромофобная почечно-клеточная карцинома
5% от почечно-клеточных карцином типа хромофобная ПКК.
Это твердое, резко ограниченное и иногда с дольчатым строением образование.
Данное образование имеют схожее строение с онкоцитомой так, как в центре визуализируется перегородка или паттерн с радиальным строением, поэтому её невозможно отличить от онкоцитомы при визуализации, хотя и при гистологии тоже сложно.
При контрастировании хромофобная почечно-клеточная карцинома чаще однородная и менее интенсивная, чем светло-клеточная почечная карцинома при контрастировании.
Прогноз хромофобной ПКК схожий с прогнозом папиллярной ПКК и равен 5-летней выживаемости в 80-90% случаях.

Синдром Бёрта - Хога - Дьюба (англ. Birt–Hogg–Dubé syndrome) - редко встречающееся аутосомно-доминантное генетическое заболевание, обусловленное мутацией в гене FLCN и проявляющееся развитием доброкачественных опухолей волосяного фолликула (фиброфолликулом), кистами в лёгких и повышенным риском возникновения рака почки (хромофобная почечной карциномы) и рака толстого кишечника.

Стадирование почечно-клеточной карциномы.
Почечно-клеточная карцинома может распространяться на почечную фасцию и надпочечники, в почечную вену, полую вену.
Для хирурга при планировании операции важно знать, если тромб в нижней полой вене. Это важно в ситуациях, когда тромб поднялся выше диафрагмы, тогда необходимо планирование манипуляций вместе с торакальным хирургом.

Ниже представлен пациент с Т4-стадией почечно-клеточной карциномы.

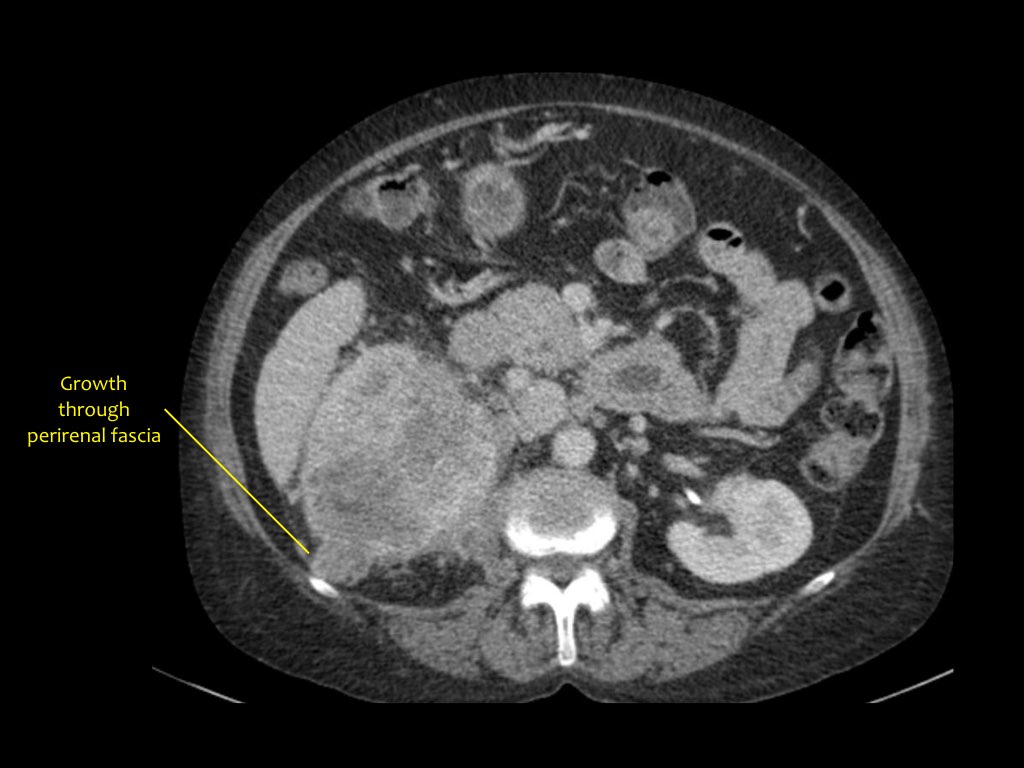



Тромбоз вены
На корональной МРТ визуализируется опухолевой тромбоз, распространяющийся на нижнюю полую вену. В данном случае понадобится помощь торокального хирурга.

Метастазы
25% пациентов с почечно-клеточным раком, имеют метастазы.
Типичная локализация легкие, печень, лимфатические узлы и кости.
Реже среди локализаций фигурирует поджелудочная железа, надпочечники, контралатеральная почка, брыжейка тонкой кишки, брюшная стенка и головной мозг.

На снимке пациент с метастазами в поджелудочной железе.
Ангиомиолипома
Ангиомиолипома почки — это наиболее часто встречаемая доброкачественная солидная опухоль почки, относящееся к группе мезенхимальных опухолей, которое состоит из жировой и гладкомышечной ткани, а также из эпителиальных клеток и кровеносных сосудов. На КТ и МРТ основным признаком ангиомиолипомы является включение макроскопического жира. На КТ ангиомиолипома визуализируется, как образование с четкими контурами, гетерогенной структуры, локализированной в корковом веществе почке и с включениями жира 20HU и меньше. Кальцинаты и некрозы в ангиолипоме встречается крайне редко. При присутствии жира в сочетании с кальцинатами в образовании должно наводить на мысль о том, что это почечно-клеточная карцинома. Контрастируются обычно сосуды и мышечная составляющая образования.

Множественная ангиомиолипома
Обычно ангиомиолипома — это одностороннее образование небольших размеров, не проявляющая себя клинически и чаще является случайной находкой.
В 10-20% случаях ангиомиолипомы множественные и билатеральные, что чаще у пациентов с туберозным склерозом.

Кровоизлияние в ангиомиолипому.
Склонность геморрагиям в ангиомиолипоме объясняется большим количеством патологических сосудов, что клинически проявляется острой болью. Риск геморрагии увеличивается с размером образования.

Была выполнена эмболизация для остановки кровотечения.

Превентивная эмболизация рекомендуется при опухолях более 4 см , даже у пациентов, которых опухоль никак не проявляет себя клинически . Обратите внимание на расширенные сосуды левой почки.

В 5% ангиомиолипомах жир на КТ не визуализируется. Жир трудно найти из-за кровоизлияния в орган или данное образование содержит жир минимальное количество. На МРТ макроскопический жир дает низкий сигнал на изображениях с жироподавлением. Микроскопический или внутриклеточный жир проявляется снижением сигнала на Т1 opposed-phase в сравнении с Т1 in-phase изображениями, что специфично не только для ангиомиолипомы, но и для светлоклеточной карциномы. В почечно-клеточной карциноме жир чаще внутриклеточный, поэтому вряд ли визуализируется на КТ.
Онкоцитома
Онкоцитома является вторым наиболее распространенным доброкачественным соли дным образованием почки . 3-7 % от всех солидных опухолей почек являются онкоцитомами.
Онкоцитома — это опухоль с четкими контурами, для нее типично однородное постконтрастное усиление, а также перегородка в центральной ее части, которая не отличается от центрального некроза при почечно-клеточной карциномы, поэтому онкоцитома является наиболее часто удаляемым из доброкачественных образований почек.

Кальцинация в онкоцитоме
редко визуализируется
.
Опухоль
обычно
солитарная
, 2-12
см в диаметре
, но
может быть
мультифокальной
и
двусторонней
.
В
менее чем в 10
% случаев
онкоцитома
и
хромофобная
почечно-клеточная карцинома
протекают одновременно
.

Переходно-клеточная карцинома
Переходно-клеточная карцинома (ТСС), также известная как уротелиальная карцинома прорастает из эпителиальных клеток, выстилающих мочевые пути.
Наиболее частая локализация переходно-клеточной карциномы почек в почечной лоханке, как низкодифференцированная и поверхностная опухоль, прорастающая фокально интралюминально в почечной лоханке.
Примерно у 15% переходно-клеточной карциномы имеют более агрессивный инфильтрирующий тип роста, способствующий изменению архитектуры органа и прилегающих почечный синус и паренхимы почек при этом не изменяя почечный контур.
ТСС является типичное образование бобовидного типа.
Пик заболеваемости в 60-70-летний возрастной группы и в два раза чаще у мужчин, чем у женщин.
Факторами риска являются курение, химические канцерогены, циклофосфамид и злоупотребления противоболевыми средствами, особенно при длительном применении фенацетина.
Переходно-клеточную карциному трудно обнаружить на нативной КТ.
Нефрографическая фаза является оптимальной фазой, чтобы отдифференцировать нормальную почечную паренхиму и переходно-клеточную карциному.
На экскреторной фазе отлично визуализируются патологические изменения лоханки: дилатация чашек, растяжение чашки опухолью. Переходно-клеточная карцинома почки нередко прорастает в забрюшинное пространство, а также метастазирует в региональные лимфатические узлы, легкие и кости.
Переходно-клеточная карцинома это опухоль с высокой частотой рецитирования, поэтому требует тщательный повторных наблюдений. При переходно-клеточной карциноме не рекомендовано выполнения чрескожной биопсии так, как есть риск диссеминация.
Лимфома
Почки являются наиболее частой экстранодальной локализацией при лимфомы, в особенности при неходжкинской лимфоме. Почки, как первичная локализация, поражаются крайне редко.
Лимфома почки визуализируется, как множественные слабо контрастируемые образования, но также, как опухоль забрюшинного пространства, прорастающая в почки и/или мягкие ткани, окружающие почки.
Нефромегалия — это результат диффузной инфильтрации в почечный интерстиций, что наиболее часто встречается при лимфоме Беркитта (неходжкинская лимфома очень высокой степени злокачественности, развивающаяся из B-лимфоцитов и имеющая тенденцию распространяться за пределы лимфатической системы).

На изображении двустороннее поражение почек и поражение костей у пациента с В-клеточной лимфомой.
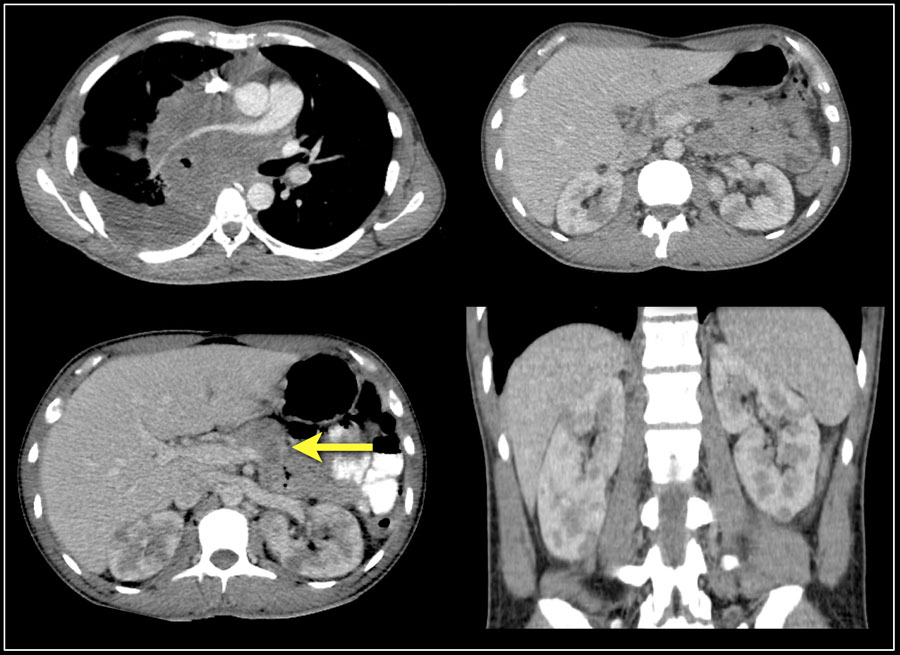
Вот еще один пациент с лимфомой, локализированной в средостении, поджелудочной железе (стрелка) и в обеих почках.
Диффузное увеличение обеих почек у пациента с лимфомой.
Продолжите просмотр ПЭТ-КТ.

На ПЭТ-КТ диффузное поражение почек и вовлечение в процесс периаортальных лимфатических узлов (стрелки).

Метастазирование
Следующие первичные опухоли наиболее часто метастазируют в почки: опухоли легких, молочных желёз, ЖКТ и меланома. В почки метастазируют обычно выше перечисленные опухоли на поздних стадиях. Нередко метастазирование в почки визуализируется, как единичное образование, которое трудно отличить от почечно-клеточной карциномы. На помощь в данных случаях приходит чрескожная биопсия.

Почечные метастазы обычно двусторонние мультифокальные поражения небольшего размера, с инфильтративным характером роста. Образования умеренно усиливаются при контрастировании, намногим больше, чем нормальная почечная паренхима. Метастазы также могут быть «гиперваскулярными» при меланоме, а иногда при раке молочной железы.
На изображении пациента визуализируется несколько почечных метастазов.

Обратите внимание на опухолевый тромб в левой почечной вене.
Представлен пациент с раком легких.
Метастазирование в левую почку и множественное метастазирование в лимфоузлы (стрелки).
Если бы не было анамнеза то, было бы трудно отличить от почечно-клеточного рака с метастазами в лимфоузлы.

Инфекция
При визуализации картина при пиелонефрите или абсцессе почки схожа с картиной при опухоли, поэтому результаты анамнеза, осмотра и других клинических данных помогают радиологу в постановке правильного диагноза. В представленном случае визуализируются гиподенсные образования в обоих почках. Если диагноз базировать только, исходя из данных изображения, то напрашивается следующий дифференциальный ряд: пиелонефрит, лимфома или метастаз.
Данный пациент поступил с жалобами на боль в боку и с анамнезом воспалительного поражения мочевыводящих путей, также у пациента отрицательный онкологический анамнез, поэтому диагноз — пиелонефрит.
На КТ спустя 4 месяца визуализируются нормальные почки. На первом изображении патологическая картина обусловлена мультифокальным пиелонефритом.

Абсцесс почки является осложнением острого пиелонефрита. Обычно у данных пациентов лихорадка, боль и в анамнезе инфекция мочевыводящих путей.
На КТ абсцесс визуализируется, как неспецифическое однородное гиподенсное образование или комплекс кистозных образований.

Почечный абсцесс также может визализироваться, как образование с утолщённой стенкой неравномерно контрастирующееся с прорастанием в околопочечную клетчатку.
У пациентов с атипичной клинической картиной и кистозно-комплексного образование с прорастанием в околопочечную клетчатку в дифференциальный ряд следует включить почечно-клеточный рак.

Этот пациент типичный поступил с болью в правом боку и изменениями в лабораторных данных, характерные для инфекции мочевыводящих путей.
На ультразвуковом изображении визуализируется гипоэхогенный очаг с гиперэхогенным включением, что соответствует на жидкостное включение.
Диагноз — абсцесс.

Ксантогранулематозный пиелонефрит.
Ксантогранулематозный пиелонефрит (КП) — это агрессивная форма интерстициального нефрита, включающая гнойно-деструктивный и пролиферативный процессы в почке с образованием гранулематозной ткани. Часто патология ассоциирована с мочекаменной болезнью, что приводит к дополнительной дилатации чашки. В таких ситуациях почка чаще диффузно увеличена, реже сегментарно.

Увеличение почек присутствует во всех случаях ксантогранулематозного пиелонефрита и при макроскопическом исследовании выявляются включения жира. Ниже представлен ещё один случай ксантогранулематозного пиелонефрита. У пациента деструкция правой почки, множественные конкременты и пролиферация фиброзной и жировой ткани. Данная КТ очень напоминает липосаркому.

Инфаркт
Инфаркт почки обычно возникает в результате тромбоэмболии.
Общие клинические проявления — острая боль в боку и гематурия.
В остром периоде на КТ визуализируется клиновидная область слабо контрастируемая, что соответствует поздней стадии атрофии.
Когда почка полностью ишемизирована, то визуализируется орган увеличенный в размерах и слабо контрастируемый. Хотя слабое контрастирование возможно по внешней периферии органа за счёт кровоснабжения почки по коллатералям. Данное явление называется симптом ободка.

Представлен ещё один случай инфаркта почки.

Пациент с инфарктом почки и селезенки, как следствие множественной системной эмболизации.

Подводные камни при исследовании почек
Псевдоусиление
.
После контрастирования может наблюдаться псевдоусиление, что является одним из подводных камней при оценке образований почки. Как упоминалась ранее, что разница плотности образования между нативными и постконтрастными изображениями составляет до 20HU, что может восприниматься, как киста вследствие такого эффекта, как увеличение жёсткости излучения. Ниже представлен случай образования почки с псевдоусилением на КТ, а на МРТ данное образование имеет все признаки кисты.

Верблюжий горб
Гиперплазированные колонны Бертини могут выступать из паренхимы, и на УЗИ, на КТ нативных изображениях и нефрографическую фазу возникают подозрения на опухоль почки.
В кортикомедуллярную фазу данные подозрения могут быть опровергнуты. Ниже представлен случай верблюжего горба на УЗИ и КТ.

Представлен другой случай на КТ изображениях в нефрографической фазе есть основания утверждать, что это опухоль, но на кортикомедуллярной становится ясно, что это псевдоопухоль.
КТ-протокол
- Артериальная фаза. Выявления жировых включений, кальцификаций, кровоизлияний, скопление жидкости богатой белком.
- Нефрографическая фаза. Выявление в образованиях гиперваскуляризации при контрастном усилении. Дифференциация опухоли от псевдоопухоли.
- Кортикомедуллярная фаза. Выявление рака и тромбоза.
- Экскреторная фаза. Дополнительная дифференциация переходно-клеточного рака почки.
КТ
является методом выбором для
оценки почечной
массы, а также для
постановки стадии.
Протокол исследования должен состоять по меньшей мере
из
артериальной и нефрогенной фазы.
Кортикомедуллярная фаза строго рекомендована после 25-40 секунд после инъекции. В данную фазу удобно дифференцировать опухоль от псевдоопухоли, а также оценивать эффект контрастного усиления от образования. На изображении ниже представлено, что несмотря на то, что опухоль расположена в мозговой зоне, она имеет схожее затухание, что окружающая паренхима. 
Поэтому считается, что нефрографическая фаза (100 секунд после внутривенного введения контраста) является наиболее информативной для выявлении опухоли. Также в данную фазу есть возможность оценить ангиогенез и выявить опухолевый тромб.
Экскреторная фаза (8 минут после внутривенного введения контраста) отлично подходит для оценки чашечно-лоханочной системы, мочеточников, мочевого пузыря.
Без экскреторной фазы можно обойтись при образованиях коркового вещества почки за исключением, когда в дифференциальном диагнозе переходно-клеточный рак почки.
Используемая литература.
- Radiology Assistant
- Solid Renal Masses: What the Numbers Tell Us AJR 2014; 202:1196-1206Simplified Imaging Approach for Evaluation of the Solid Renal Mass in Adults by Ray Dyer, MD, David J. DiSantis, MD Bruce L. McClennan, MD.
Radiology: Volume 247: Number 2-May 2008
Кистозно-солидная опухоль головного мозга относится к смешанному типу. Она состоит из единого, окруженного капсулой мягкого узла из опухолевых клеток, внутри которого расположены многочисленные гладкостенные кисты.
Причины появления опухоли
Ключевой причиной развития кистозно-солидных опухолей, равно как и других новообразований головного мозга, является воздействие на организм человека различных канцерогенных факторов, к которым следует причислить:
- ионизирующее излучение;
- избыточное воздействие солнечного света;
- производственный контакт с канцерогенами (асбест, акрилонитрил, бензол, красители на основе бензидина, винилхлорид, каменноугольные и нефтяные смолы, фенолформальдегид и т. д.);
- онкогенные вирусы (аденовирусы, вирус герпеса, ретровирусы).
В ряде случаев новообразования могут иметь наследственную этиологию и развиваться как следствие генетических мутаций.
Последствия кистозно-солидной опухоли мозга
Прямым следствием развившегося новообразования является компрессия (сдавливание) окружающих тканей и клеток, которая, в свою очередь, может привести к полной десенсибилизации конечностей, нарушению работы желудочно-кишечного тракта, мочевыводящих органов. Последствием воздействия опухоли можно считать и те осложнения, которые развиваются после лечения (лучевой и химиотерапии).
Лечение опухоли
Операбельные новообразования лечатся посредством хирургического вмешательства. Этот способ осложняется тем, что требуется полное удаление опухоли во избежание возможных рецидивов, поэтому в ходе операции удаляется и часть здоровых клеток. В последние годы в нейрохирургическую практику активно вводятся менее инвазивные методы проведения подобных вмешательств с использованием ультразвуковой и лазерной техники. Удаление солидного узла новообразования сочетают с аспирацией содержимого кист, стенки которых могут и не требовать удаления.
Если опухоль неоперабельна, то применяются следующие методики:
- симптоматическая фармакотерапия (ее цель - улучшить общее состояние пациента и нивелировать яркие симптомы заболевания);
- лучевая терапия;
- химиотерапия.
Киста щитовидной железы – полостное новообразование в одной из самых важных . По структуре это небольшая опухоль, наполненная коллоидной жидкостью разной степени вязкости. Принято считать, что новообразование размером до 15 мм в диаметре дифференцируется как расширение фолликула.
Большие образования на щитовидной железе уже имеют признаки патологии. Теоретическая эндокринология четко не разграничивает узлы, кисты и на щитовидке, хотя эти состояния имеют разную структуру.
В самом начале патологического процесса, еще на стадии расширения фолликула, болезнь протекает зачастую бессимптомно и обнаруживается случайно, во время диспансеризации или диагностики другого заболевания.
Среди самых распространенных причин кисты щитовидной железы отмечают следующие:
- наследственные факторы;
- врожденные патологии органа;
- травмирование железы: механическое, температурное (переохлаждение, перегрев);
- повышение активности железы, нарушение выработки гормонов;
- гормональный дисбаланс организма;
- реабилитационный период после тяжелых заболеваний;
- дефицит йода;
- отравление ядовитыми веществами, сильная интоксикация организма;
- влияние негативных факторов внешней среды, в том числе несбалансированный рацион, употребление в пищу химических добавок и ГМО;
- нарушение психоэмоциональной стабильности, синдром хронической усталости, постоянные стрессы.

Некоторые причины носят сугубо субъективный характер и напрямую зависят от образа жизни человека. Именно эти факторы можно исключить, чтобы не допустить развития патологии.
Разновидности заболевания
Что такое киста щитовидки и каковы причины ее возникновения, мы уже выяснили. Теперь следует разобраться в разных видах патологии, что зависит от степени локализации процесса, количества полостных образований, их токсичности или нетоксичности, доброкачественного и злокачественного течения.

Патологическое поражение обеих долей щитовидной железы наблюдается крайне редко.
- Множественные кисты щитовидной железы – это скорее результат исследования, а не диагноз. показывает наличие патологических изменений, которые принято считать начальной стадией .
- Коллоидная киста щитовидной железы – результат узлового нетоксического зоба с одним или несколькими узлами, если не наблюдается изменения структуры тканей. Если же паренхима имеет морфологические изменения, то диагностируется . Зачастую болезнь имеет доброкачественный характер (95% всех случаев). При небольшом количестве узлов и их незначительном размере требуется лишь диспансерное наблюдение. Лишь в 5% заболеваемости коллоидные кисты щитовидной железы перерождаются в .

- Фолликулярная киста щитовидной железы имеет плотную структуру. Полости, наполненные коллоидом, практически отсутствуют. При ультразвуковом обследовании наблюдается солидное образование щитовидной железы, когда узлы полностью состоят из эпителиальной ткани. При этом типе кисты также может диагностироваться наличие кистозно-солидного образования щитовидной железы - когда в опухоли присутствует как солидный (плотный), так и кистозный (коллоидный) компонент в различном процентном соотношении. Такая киста, как правило, не рассасывается и не уменьшается в размерах. Именно эта опухоль может трансформироваться в рак. В большинстве случаев наблюдается у женщин.
- Киста правой доли щитовидной железы встречается значительно чаще, так как именно правая доля во время внутриутробного развития формируется первой и имеет несколько больший размер, нежели левая. Характерным симптомом заболевания будет крайняя степень раздражительности и выпученные глазные яблоки. На ранних стадиях протекает практически бессимптомно, носит доброкачественный характер.

- Киста левой доли щитовидной железы встречается реже. Если ее размеры менее 1 см., то она не требует лечения, а лишь динамического наблюдения. При больших размерах часто проводится , когда из полости откачивают коллоидную жидкость и вводится склерозант, который «склеивает» фолликул, не давая набираться новой жидкости.
- Киста перешейка щитовидной железы – наиболее опасное заболевание, так как именно этот вид патологии подвержен перерождению в злокачественное новообразование. Диагностируется болезнь на ранних стадиях, так как перешеек, в отличие от долей, очень хорошо пальпируется и при возникновении первых признаков болезни «дает о себе знать» сдавливанием, першением в горле и чувством достаточно сильного дискомфорта в области гортани.
- Киста щитовидной железы у детей в последнее время диагностируется все чаще. Влияние на ее образование имеют неблагоприятные факторы внешней среды, патологии беременности и множество других причин. Киста щитовидной железы у ребенка, как правило, развивается в утробе матери, но такая патология встречается довольно редко.

Киста щитовидки диагностируется при помощи пункции, если размер новообразования превышает 1 см. Такой метод используют для исключения злокачественного процесса и определения тактики лечения узлов и кист щитовидной железы.
Методы лечения
Как лечить кисту в щитовидной железе, заинтересует тех, кто уже знает свой диагноз. И, несомненно, тех, кто обнаружил у себя явные симптомы и собирается обращаться к специалисту.
Методы лечения напрямую зависят от степени заболевания, размера новообразования и динамики развития патологии. Прочный принцип – обращение как можно раньше, чтобы избежать неконтролируемого развития болезни и ее перерождения.
- Контроль динамики развития без применения каких-либо лекарственных препаратов возможен в случае раннего обнаружения процесса, малых размеров опухоли и отсутствия выраженных дискомфортных симптомов. Лечащий врач, проводящий диспансерное наблюдение, констатирует этот факт и составит график контрольных осмотров.
- Консервативный метод применяется в случаях, если опухоль имеет значительные размеры, которые, однако, не влияют существенно на качество жизни пациента и поддаются медикаментозному лечению. Некоторые виды кист можно полностью вылечить с помощью лекарственных препаратов, коррекции рациона и проведении физиотерапевтических процедур.
- Хирургический метод может заключаться в проведении пункции, во время которой выкачивается коллоид из полости, образующей узел, и вводится склерозирующее средство. Это инновационный метод, применяемый при определенном виде кист и небольших размерах опухолей. Также проводят резекцию (удаление небольшой части пораженного органа), удаление доли щитовидной железы или .

Только специалист после проведения полного обследования может сказать, как лечить кисту щитовидной железы. Не исключается возможность изменения способа терапии, когда проводимое лечение не дает определенных результатов или киста под воздействием медикаментов рассосалась.
Лечение кисты щитовидной железы народными средствами возможно в качестве дополнительной терапии к той, что назначена специалистом. При прогрессирующем течении заболевания народные методы практически не дают эффекта. Пациент теряет время, и патология бесконтрольно развивается. Такое отношение к достаточно серьезной болезни чревато последствиями – опухоль может переродиться в злокачественную.
Последствия кисты щитовидной железы прочно связаны с диагностируемым видом заболевания и результатами лечения. Если выявлен доброкачественный процесс, то в 100% случаев прогноз благоприятный. Только нужно учитывать, что даже в случае полного излечения необходимо проходить контрольные обследования, так как возможны рецидивы болезни.
Список литературы
- Восстановление щитовидной железы - Ушаков А.В. - Руководство для пациентов
- Заболевания щитовидной железы - Валдина Е.А. - Практическое руководство
- Болезни щитовидной железы. - Москва: Машиностроение, 2007. - 432 c.
- Болезни щитовидной железы. Лечение без ошибок. - М.: АСТ, Сова, ВКТ, 2007. - 128 c.
- Генри, М. Кроненберг Заболевания щитовидной железы / Генри М. Кроненберг и др. - М.: Рид Элсивер, 2010. - 392 c.
⚕️Мелихова Ольга Александровна - врач эндокринолог, стаж 2 года.
Занимается вопросами профилактики, диагностики и лечения заболеваний органов эндокринной системы: щитовидной железы, поджелудочной железы, надпочечников, гипофиза, половых желез, паращитовидных желез, вилочковой железы и т.д.






