Сахар не сбивается инсулином. Не снижается сахар при инсулине
У кур оспа встречается нередко и быстро принимает размеры эпидемии, нанося хозяйствам значительный ущерб. Лечение проводится не у всех птиц, больных животных забивают, принимаются меры для борьбы с распространением вируса. Узнаем об оспе кур, что это за заболевание, как распространяется, признаки и диагностика, как с ней бороться и можно ли вылечить.
Что это за болезнь
Оспа у кур является контагиозной вирусной болезнью. Она поражает преимущественно участки тела без перьев (ноги, голову, ротовую полость и дыхательные органы, слизистые глаз).
Историческая справка
Впервые оспу описали в 1775 году как заразный конъюнктивит. В 1902 году учёные определили, что дифтеритические поражения и кожные являются проявлениями одной и той же болезни. Через время немцы определили её вирусное происхождение. В 30-х годах прошлого века исследования разделили оспу у кур, голубей и канареек.
Экономический ущерб
Оспа кур распространена по всему миру и наносит птицеводству многих стран значительный ущерб. При этом заболевании происходит сильное снижение продуктивности птиц - значительно снижается яйценоскость (в 5 раз), выводимость птенцов (гибнет до 80%).
 Больные куры теряют в весе, умирают, происходит их выбраковка. Переболевшая птица долго восстанавливается. Возбудитель оспы очень стоек, и эпидемия зачастую повторяется не один раз. На карантин и дезинфекцию уходит немало средств.
Больные куры теряют в весе, умирают, происходит их выбраковка. Переболевшая птица долго восстанавливается. Возбудитель оспы очень стоек, и эпидемия зачастую повторяется не один раз. На карантин и дезинфекцию уходит немало средств.
До введения этих мер в СССР от оспы гибло до 30% поголовья кур, но и сейчас эта проблема актуальна.
Знаете ли вы? Ежегодно Голландия теряет от оспы до 12% домашней птицы, а французы несут убытки до 200 миллионов франков.
Возбудитель
Заболевание оспой происходит вследствие заражения вирусом из семейства Avi poxviridae, рода Avipoxvirus. Этот жизнестойкий организм сохраняется при температуре до 38° в течение 8 суток, а при температуре до 6° - до 8 лет.
Минусовые температуры способствуют ещё большей его сохранности. Он продолжает жить на пухе и перьях 195 суток, на яичной скорлупе - 59 суток. Вирус гибнет от лучей солнца за 11 часов и за несколько минут под влиянием кислот и спирта. А вот в водной среде он может жить около 66 суток.
Источники и пути заражения
Инфекция в птичник может проникнуть с больной или переболевшей птицей, в том числе и дикой, а также с грызунами через их испражнения.
 Источником заражения могут ещё послужить насекомые, которые контактируют с птицами, подстилка, яйца, корм, вода, заражённая одежда работников и разные предметы обихода в птичнике, на которые попала инфекция. Вирус оспы проникает через слизистые и повреждения кожи.
Источником заражения могут ещё послужить насекомые, которые контактируют с птицами, подстилка, яйца, корм, вода, заражённая одежда работников и разные предметы обихода в птичнике, на которые попала инфекция. Вирус оспы проникает через слизистые и повреждения кожи.
Механизм зарождения и развития болезни
Возбудитель оспы, попадая на повреждения эпидермиса, образует оспенный фолликулит. На бородке и гребешке он формирует оспенную экзантему. Течение болезни зависит от состояния иммунной системы птицы, от вирулентности штамма вируса.
Авитаминоз, нарушения обмена веществ, наличие вторичной микрофлоры усугубляют течение болезни. Она нередко принимает генерализованную форму, когда в течение 24–48 часов разносится кровью во многие органы, в которых под его влиянием появляется дистрофия паренхиматозных клеток и изменения в эндотелиальных клетках сосудов.
Сильное поражение гортани может её закупорить, и птица погибнет.
Формы и признаки
Симптоматика оспенной болезни у кур зависит от формы и тяжести заболевания. Разделяют три формы оспы: кожная, дифтерийная и смешанная.
Кожная
При этой форме на неоперённых участках (обычно в районе головы), начиная с 4-х суток от попадания вируса, появляются оспины. В первую очередь обращают на себя внимание поражения на серёжках, гребне, бородке, около глаз и у клюва.
 Они сперва имеют вид пятнышек желтоватого цвета, которые затем краснеют и перерождаются в бородавки. Они могут иметь размер до 0,5 см, и покрыты струпьями. Через несколько суток приобретают коричневый оттенок.
Они сперва имеют вид пятнышек желтоватого цвета, которые затем краснеют и перерождаются в бородавки. Они могут иметь размер до 0,5 см, и покрыты струпьями. Через несколько суток приобретают коричневый оттенок.
Формирование оспин может занять 1–2 недели, а само заболевание протекает около 6 недель. Кожная форма имеет наиболее благоприятные прогнозы.
Знаете ли вы? Смертность кур при кожной форме заболевания не выше 8%, а при дифтерийной доходит до 50%, а то и 70 % (при наличии неблагоприятных факторов). Смешанная форма забирает обычно 30–50% жизней обитателей птичника. Более всего от оспы гибнет молодняк.
Дифтерийная
Это наиболее тяжёлая форма оспы, при которой поражается ротовая полость, гортань, трахея и пищевод.
Для неё характерна следующая симптоматика:
- наличие язвочек в ротовой полости;
- тяжёлое дыхание, хрипы, кашель;
- вытягивание шеи;
- открытый клюв;
- потеря аппетита и отказ от пищи;
- гнойные выделения из носа;
- гнойные припухлые поражения вокруг глаз;
- светобоязнь;
- отёчность век и повышенная слезоточивость.

Смешанная
Эта форма проявляет себя симптомами обеих вышеперечисленных форм. При ней поражаются как кожные покровы, так и слизистые.
Диагностика
Собирают и анализируют эпизоотологические и клинические данные. Производится вскрытие умершей или отправленной на забой больной птицы. Берутся и проводятся анализы на гистологические исследования и выделение вируса, вирусоскопию, РБП.
Важно! Симптоматика оспы очень схожа с другими заболеваниями, нередкими у кур. На признаки оспенной болезни похож гиповитаминоз А, инфекционный насморк, ларингит, трахеит и бронхит, парша, аспергиллёз, кандидамикоз, респираторная форма микоплазмоза, пастереллёз и прочие.
Проводятся исследования, призванные исключить наличие этих болезней. При этом надо учитывать, что эти заболевания могут возникнуть с оспой в одно время.
Патологоанатомические изменения
Наиболее заметны разной степени поражения на коже и слизистых оболочках. В разрезанных оспинах наблюдается серо-жёлтая жирноватая кашица. Обычно конъюнктива и сами глаза также поражены.
Иногда болезнь локализуется в области глаз (подглазные синусы), которые начинают выпирать, или в стенках воздухоносных мешков, пищеводе, кишечнике и желудке.
 Во время патологоанатомического вскрытия кур, умерших от острого течения болезни, наблюдается сильное истощение птиц, увеличение размеров селезёнки, отёчность лёгких, небольшие фокусы желтоватых оттенков в печени, эпикард и серозные оболочки содержат точечные кровянистые вкрапления.
Во время патологоанатомического вскрытия кур, умерших от острого течения болезни, наблюдается сильное истощение птиц, увеличение размеров селезёнки, отёчность лёгких, небольшие фокусы желтоватых оттенков в печени, эпикард и серозные оболочки содержат точечные кровянистые вкрапления.
Слизистая кишечника рыхлая, в пятнах и может иметь кровоизлияния. При хроническом протекании болезни оспины могут не обнаружиться. Зато будет наблюдаться перерождение внутренних органов (печень, почки, сердце) и увеличение селезёнки.
Гистология оспин показывает утолщение слоёв эпидермиса. Клетки раздуты и содержат тельца Боллингера, являющиеся прямым подтверждением болезни.
Чем лечить оспу у кур
Лечить рационально кожную форму при лёгком протекании заболевания. В иных случаях кур забивают. Поражения на коже обрабатывают смягчающими мазями, а язвочки - однопроцентным йод-глицерином, 3–5% раствором хлорамина. Полость носа и глаза промывают тепловатой кипячёной водой, а затем делают орошение 3% раствором борной кислоты.
Знаете ли вы? Больные оспой куры могут инфицировать любую домашнюю птицу, относящуюся к отряду куриных - индеек, фазанов, перепёлок, цесарок. Этой болезни подвержены даже страусы.
Вместо последней можно использовать раствор ромашки. В питьевой воде разводят йодид калия. Чтобы предотвратить вторичные инфекции могут выписать антибиотик. Один из них - Парациллин в дозировке 1 г на литр кипячёной воды на протяжении недели. Организм птиц укрепляют приёмом витаминов.

Нужен ли карантин в случае массового поражения
Оспа является заболеванием с устойчивым возбудителем. В случае массового заболевания кур оспой фермерское хозяйство объявляет карантин, и его относят к неблагополучным. В таком хозяйстве принимают меры по действующим санитарно-ветеринарным нормативам по борьбе с оспой.
Нормативы в случае карантина таковы:
- Нельзя вывозить кур за пределы неблагополучного хозяйства. Допускается лишь вывоз на убой. В некоторых случаях, когда помещения и участки для содержания находятся в хорошей изоляции от подверженных оспе птичников, а также в хозяйстве приняты все меры по исключению разноса вируса и инфекции, то по решению соответствующих ветеринарных служб возможно вывозить суточных цыплят на птицефабрики и фермерские хозяйства в пределах области.
- Запрещается вывозить яйца для разведения на племя. Продажа яиц возможна после соответствующей дезинфекции.
- Остановить ввоз птицы, которая полностью здорова и привита. На неблагополучных фермах по оспе вся птица с признаками заболевания отправляется на убой на территории хозяйства. Вывозить такую птицу на заводы по переработке мяса запрещено. Остальную птицу рекомендуют также забить или поставить на переработку. Такой вывоз кур разрешён при соблюдении всех санитарно-ветеринарных нормативов. У тушек забитых птиц проводят соответствующую экспертизу. Вывозить и реализовывать внутри хозяйства мясо после убоя заражённой оспой птицы возможно только после термообработки.
- Всю здоровую птицу вакцинируют против оспы. Если после проведения вакцинации на протяжении 3 недель у кур будут проявляться признаки вируса, то их отправляют на убой. Прививают против оспы всю птицу и в хозяйствах, в которых существует угроза появления этого вируса.
- Перо и пух после убоя подверженной заболеванию птицы подвергают обработке при помощи 3% раствора формальдегида и 1% раствором едкого натрия в течение одного часа. Только после этого их можно вывозить на другие предприятия в таре с усиленной двойной упаковкой с указанием в ветдокументах о том, что сырьё из неблагополучного хозяйства по оспе.
- Необходимо провести тщательную дезинфекцию всех хозпомещений, оборудования и инвентаря , а также всего участка согласно ветеринарным нормам и рекомендациям. Куриный помёт обрабатывают при помощи биотермического обеззараживания.
 Карантин из хозяйств по выращиванию птицы снимают только через 60 дней после полной ликвидации вируса и проведения всех заключительных мер по дезинфекции. Вывозить подросших цыплят в другие хозяйства можно будет только через полгода после окончания карантина.
В бывших неблагополучных фермах 2 года ведут профилактику в виде вакцинации всего поголовья кур. Если по истечении 2 лет никаких признаков появления заболевания не выявлено, то дальнейшая вакцинация не обязательна.
Карантин из хозяйств по выращиванию птицы снимают только через 60 дней после полной ликвидации вируса и проведения всех заключительных мер по дезинфекции. Вывозить подросших цыплят в другие хозяйства можно будет только через полгода после окончания карантина.
В бывших неблагополучных фермах 2 года ведут профилактику в виде вакцинации всего поголовья кур. Если по истечении 2 лет никаких признаков появления заболевания не выявлено, то дальнейшая вакцинация не обязательна.
Опасна ли для человека
Для человека оспа птиц не опасна. На птицефермах при выявлении данного диагноза кур сдают на убой, а мясо обязательно проваривают, только удаляют голову. Мясо сильно поражённой птицы утилизируют. Яйца нельзя использовать для инкубации.
Для пищевого использования они подойдут после варки, но обычно их в пищу не употребляют.
Прививки являются самой действенной мерой профилактики и лечения птиц. Они особенно актуальны для кур ценных пород.
Для прививок используют два вида вакцины:
- с наличием вируса кур;
- с наличием вируса голубей.
Такие препараты применяют для выработки иммунитета против оспы у цыплят, кур, индеек, уток. При такой вакцинации производят укол в перепонку, расположенную под крылом. Кур вакцинируют один раз и на всю жизнь в возрасте 1–3,5 месяца.
 Цыплят бройлерных пород подвергают вакцинации в 28 дней. В течение 7–10 дней на месте прокола при вакцинации появляется реакция в виде покраснения и небольшого отёка. Она говорит о том, что процедура иммунизации проведена правильно. Краснота и отёчность проходят в течение 14–21 дня.
Цыплят бройлерных пород подвергают вакцинации в 28 дней. В течение 7–10 дней на месте прокола при вакцинации появляется реакция в виде покраснения и небольшого отёка. Она говорит о том, что процедура иммунизации проведена правильно. Краснота и отёчность проходят в течение 14–21 дня.
Важно! Покупать необходимо действенную вакцину и правильно проводить вакцинацию. Причина некоторых эпидемий оспы у кур - некорректно сделанная вакцинация. О неправильно проведённой вакцинации или негодной вакцине скажет отсутствие реакции на вакцину в виде покраснения. Правда, такое отсутствие реакции может быть и у уже вакцинированных особей.
Общие меры профилактики
Для предупреждения оспы у кур специалисты рекомендуют принимать следующие профилактические меры:
- хорошо проветривать курятник, но без сквозняков;
- соблюдать сухость, чистоту в помещении, регулярно менять подстилку;
- осуществлять своевременно уборку и дезинфекцию помещения, инвентаря;
- проводить борьбу с грызунами, исключать контакты с дикими птицами;
- следить, чтобы куры не сбивались в одну кучу;
- обеззараживать мусор и помёт согласно существующим санитарно-ветеринарным нормам;
- снимать карантин с хозяйств не раньше, чем через 60 суток после устранения оспы и проведения окончательной дезинфекции;
- вакцинировать против оспы всех птиц на фермах, неблагополучных по данному заболеванию, в течение определённого периода после ликвидации эпидемии. Эту же меру проводят и в хозяйствах, которые находятся на неблагополучной по этой болезни территории.
 Оспа является заразным заболеванием для птиц, которое не всегда получается вылечить. В хозяйствах, где оно обнаружено, объявляют длительный карантин и принимаются меры по его ликвидации. В большинстве случаев больных кур и контактировавших с ними птиц отправляют на убой. Лучшей мерой против оспы является вакцинация.
Оспа является заразным заболеванием для птиц, которое не всегда получается вылечить. В хозяйствах, где оно обнаружено, объявляют длительный карантин и принимаются меры по его ликвидации. В большинстве случаев больных кур и контактировавших с ними птиц отправляют на убой. Лучшей мерой против оспы является вакцинация.
Оптимальное решение для борьбы с недугами – оперативная эффективная профилактика. В профилактических целях опытные фермеры рекомендуют: не следует держать в одном помещении взрослых особей совместно с молодняком. Именно такое смешение нередко провоцирует гибель большого количества птиц. Когда наблюдается заболевание птиц, терапия стартует с карантинных мер: больных особей обязательно изолируют от остальных. При наблюдении тяжелых симптомов, невозможности лечения, птица уничтожается, сжигается. Это необходимо для предотвращения развития эпидемии.
Специалисты утверждают: надо обязательно обрабатывать курятник особыми дезинфицирующими препаратами. Данный метод является оптимальным для снижения вероятности заражения, попадания инфекций извне. Когда есть заболевшие особи, такие меры принимают незамедлительно, в экстренном порядке, поскольку надо не допустить смертности поголовья.
Обработка проводится на постоянной основе, регулярно, даже если причин для беспокойства пока нет. Желательно проводить ее минимум один раз на протяжении месяца. Большое значение имеет хороший уход, правильное сбалансированное питание. Здоровая птица имеет более устойчивый иммунитет.

Дезинфекция курятника применяется и как профилактическая мера, с определенной периодичностью. Сохранить кур от болезней и поддерживать санитарию помогает дезинфекция. Как правильно дизенфицировать курятник, узнаете в нашей статье.
Инфекционные заболевания
Инфекции развиваются вследствие заражения курицы всевозможными вирусами. Переносятся они непосредственно птицами, могут быть занесены извне. Безусловно, опаснейший фактор – передача вируса к здоровым особям от заболевших. Если поголовье накроет эпидемия, можно лишиться всей птицы.

Еще один негативный фактор: целый ряд недугов передается вирусным путем не только курицам, но и другим видам птицы, животным, а некоторые представляют реальную угрозу и для человека. При несвоевременном лечении в первую очередь оказывается под ударом печень, прочие органы и системы жизнедеятельности. Зачастую высока вероятность гибели птицы. Рассмотрим конкретные болезни кур.
Пуллороз-тиф
Данный недуг широко распространен, имеет бактериальную природу. Он представляет серьезную опасность не только для птицы, но и для человека. Обычно заражается молодняк в возрасте менее двух недель.
Симптомы выявляются следующие.
- Птенцы вялые, пассивные.
- Молодняк сбивается в кучки, поджимает лапки.
- Постоянно слышно жалобное пищание.
- Глаза обычно закрыты, так как свет больных раздражает.
- Крылья опущены.
- Испражнения имеют форму жидкой, вязкой, пенистой каши с желтоватым оттенком.
- Наблюдается рост температуры.
- Дыхание нарушается.
- Гребешок может посинеть.
В конечном итоге может погибнуть около 70-ти процентов молодняка. Птенцы умирают в конвульсиях.
Необходимо изолировать незамедлительно всех заболевших. Медикаментозную терапию эффективно проводят с фуразолидоном, биомицином.

Колибактериоз
Распространяется среди кур, прочей домашней птицы. У данной инфекции возбудителем становится кишечная палочка. Взрослые птицы могут болеть в хронической форме, а вот у молодняка недуг протекает остро. Признаки такие:
- приседание на лапы;
- слабость;
- снижение аппетита;
- жажда;
- апатия;
- сбои в дыхании;
- сильнейшее расстройство желудка.

Уже визуально можно определить недуг. Лечение крайне важно проводить своевременно, поскольку имеется реальная угроза для здоровья человека. Чаще всего, терапию проводят с террамицином, биомицином. Сейчас также возрастает спрос на ампициллин, сарафлоксалин, энрофлоксацин.
Пастереллез
Здесь под ударом оказываются особи, чей возраст еще не достиг трех месяцев. Переносят недуг переболевшие птицы, грызуны. Болезнь может протекать в хронической, либо острой форме. Обозначим внешние характеристики.
- Сбои в работе печени, прочих внутренних органов и систем.
- Скопление слизистых выделений в носу.
- Резкое снижение аппетита.
- Хрипы, нарушение дыхания.
- Жажда.
- Гребешок может окрашиваться в синюшный цвет.

Важно! Пастерелла длительное время способна сохраняться в воде с кормом, в навозе, в трупах. Когда выявлено заражение этим вирусом, птицу после убоя обязательно сжигают. Курятник тщательно дезинфицируется.
Оптимальное решение – профилактика недуга. Птица прививается противохолерной сывороткой. При обнаружении недуга есть шанс спасти молодняк: для этого проводят терапию с антибиотиками. Однако эффективность низкая. Применяют норсульфазол, тетрациклин.
Сальмонеллез
Опаснейший недуг, представляющий большую угрозу, как для птицы, так и для человека. Заражение происходит через корма и помет, яйца, при контакте с птицей. Кроме того, вероятно инфицирование даже воздушно-капельным путем.
Симптоматика:
- опухание суставов на лапках;
- слабость;
- глаза слезятся, гноятся;
- сильная жажда;
- аппетит резко снижается;
- дыхание затрудняется;
- испражнения пенистые;
- наблюдается задержка в росте;
- воспаляется брюшина.

При гибели наблюдается предсмертная агония с конвульсиями, подергиваниями головы.
В первую очередь при остром течении недуга поражается печень, ЖКТ. Терапию чаще всего назначают с фуразолидоном. Она длится 20 дней, на протяжении 10-ти дней надо также принимать стрептомицин. Когда проходит неделя, курс повторяется. В течение 10-ти дней надо примешивать к кормам хлотетрациклин, сульфаниламид. Осуществляется полная тщательная дезинфекция. Вся птица, оставшаяся зараженной, должна быть поддержана при помощи приема левомицетина: его дают трижды в день, целую неделю.

Оспа куриная
- Дыхание становится тяжелым.
- Птица слабеет, почти не двигается.
- Глотать тоже тяжело.
- Красные пятна появляются на коже.
- Желтые оспины распространяются везде: по сережкам, гребню, в области глаз. Постепенно они становятся коричневыми, темнеют.

Медикаментозную терапию удается проводить эффективно только на самом первом этапе развития инфекции. Понадобятся борная кислота, фурацилин, либо глицерин, галазолин. Данными средствами тщательно протираются все пораженные участки. Актуальны антибиотики: биомицин, тетрациклин. Их принимают на протяжении недели. Отваром ромашки полощут глотку. Пятипроцентный хлорамин пригодится для обработки внутренних наростов. Все это допустимо применять, если принято решение попытаться спасти птицу. Однако специалисты отмечают: лучшее решение – забивать заболевших особей, чтобы предотвратить распространение инфекции, возникновение эпидемии.
Чтобы снизить риск возникновения недуга, стоит тщательно соблюдать нормы гигиены, а также регулярно убираться в птичнике, дезинфицировать его.

Болезнь Ньюкасла
Вирус передается быстро, разными путями: через корма и воду, помет. Особи легко заражают друг друга. Поражаются практически все органы, начиная с печения, заканчивая нервной системой. Клиническая картина такова.
- Птицы издают каркающие звуки.
- Нарушается рефлексия глотания.
- Резко снижается аппетит.
- Слизь скапливается в больших количествах в ротовой, носовой полости.
- Курицы вялые, пассивные.
- Нарушается координация, наблюдается движение особей по кругу, сбои в ориентации в пространстве.
- Гребешок постепенно приобретает синий оттенок.

Вырезать приходится все поголовье. Птицу сжигают, либо засыпают известью. Когда недуг протекает остро, он может передаться и человеку.
Единственная эффективная мера – своевременная профилактика, гигиена.
Помогает от гельминтозных заболеваний флубенвет. Его требуется всего три грамма на килограмм корма. Важно проводить терапию курсом, на протяжении недели.
Когда расстройство желудка не останавливается и после лечения, необходимо обращаться к ветеринару за консультацией.
Отличительный признак таких недугов состоит в том, что в зоне рискам находятся только непосредственно заболевшая птица. Эпидемия здоровым особям не грозит. При этом лечение необходимо для сохранения поголовья.
Зачастую у куриц наблюдаются сбои в функционировании ЖКТ. Это характерно при неправильном питании, когда в корме содержится глина или песок. Плохо, если не сбалансировано количество употребляемого белка. Возникают авитаминозы. Когда болезни уже запущены, клиническая картина становится запутанной, поскольку симптоматика накладывается. При несвоевременной терапии птица погибает.
Чистый курятник — важная часть здоровья птиц
Большую роль играет зоологический режим в курятнике. За ним надо тщательно следить. Факторы риска:
- малоподвижность птицы;
- плохая система вентилирования;
- неправильный температурный режим, переохлаждение;
- чрезмерная освещенность.
Опасны механические травмы. Такое бывает при нападении других животных, падениях, защемлениях попадании в желудок посторонних предметов. Иногда курицы страдают от отравлений, склевывая ядовитые растения. В курятнике, зоне пребывания особей, прогулок все должно строго контролироваться.
Диспепсия
Вся проблема в неправильном питании. Оно провоцирует диспепсию или несварение. Это крайне опасно для молодняка, который еще не перешагнул порог в 3 недели. Неопытные фермеры слишком рано начинают приучать птицу к грубым кормам. Кроме того, важно следить за свежестью, чистотой воды. Диспепсия бывает хронической, из-за токсического отравления, а также острой – воспаляется кишечник, непосредственно желудок.
Клиническая картина:
- отсутствие аппетита;
- жидкие испражнения с непереваренными фрагментарными остатками корма;
- повышение температуры;
- апатия;
- конвульсии лап;
- затвердевание живота.
Терапия основывается в первую очередь на переводе на правильное, грамотно сбалансированное питание. Куриц держат на особой диете: все корма должны легко усваиваться. Вместо воды дают содовый раствор, марганцовку. При выявлении пищевого отравления понадобятся сульфаниламиды, антибиотики.
Крайне важно не допускать развития недуга. Поилки с кормушками нужно содержать в чистоте всегда. Особое внимание следует уделить питанию.
Атония зоба
Достаточно распространенный недуг, провоцируемый несвоевременным, плохо сбалансированным питанием. В итоге корма начинают скапливаться в зобе, что приводит к его непроходимости. Визуально и тактильно можно определить недуг по отвисанию, затвердеванию зоба. Зоб может перекрыть дыхательные пути, а также яремную вену. В таком случае особь погибнет.
Если этого не произошло, можно попробовать справиться с атонией. Делается аккуратный легкий массаж. С использованием зонда закапывается немного растительного масла в зоб. Затем зоб снова массируется, курица переворачивается вниз головой. Важно убрать содержимое зоба. После проведения процедуры желательно залить в глотку перманганат калия.
Гастроэнтерит
Болезнь принято называть кишечным гриппом. Если птицу кормят нерегулярно, питание недостаточно качественное, развивается гастроэнтерит. Иногда причиной становятся дефекты желудка, например, полипы. Опасны стрессовые ситуации, а также аллергические реакции на конкретные виды кормов.
Симптоматика позволит определить развитие кишечного гриппа:
- рост температуры;
- апатия;
- расстройство желудка;
- у куриц нет аппетита;
- испражнения водянистые, пенистые, с резким запахом;
- гребешок синеет.
Один из признаков гастроэнтерита — синий гребень
Лечение связано с улучшением питания, диетами. Рацион должен быть полуголодным, все витамины и микроэлементы нужны легкоусвояемые. Используют слабительные лекарства, антибиотики. Желательно не допускать развития болезни: корм нужен качественный, важно соблюдать гигиену.
Сальпингит
Это воспаление яйцевода, возникающее при желчном перитоните. Провоцируется недуг плохим кормлением, недостатком витаминов. В результате яйца сносятся слишком рано, они остаются мягкими, без скорлупы.
Важно сделать рацион сбалансированным, увеличить содержание белков и витаминов. Если воспаление есть, но яйцевод еще не выпал, есть шанс вылечить птицу. Но нужны будут регулярные осмотры у ветеринара.
Бронхопневмония
При переохлаждении начинается воспалительный процесс в органах дыхания. Иногда молодняк попадает под дождь, вреден резкий перепад температуры. Иногда пневмония является осложнением инфекционного заболевания. Птица становится вялой, дыхание хриплое, аппетита нет, из носа и глотки выделяется слизь.
Меры принимают незамедлительно, иначе молодняк гибнет за считанные дни. Применяют для лечения пенициллин, террамицин. Больные особи отселяются, все тщательно дезинфицируется.
Клоацит
Плохие условия содержания, недостаток витаминов, фтора и кальция провоцируют развитие клоацита. Курицы страдают от геморрагических язв, воспалений слизистых, расстройства желудка. Особи теряют в весе, перестают нести яйца.
Можно проводить лечение, промывая слизистые риванолом, обрабатывая их вазелином и анестезином. Для профилактики в рационе нужна витаминная мука, а также люцерна, корнеплоды в измельченном виде.
Болезни, вызванные насекомыми
Крайне важно всегда следить за состоянием, поведением кур, а также регулярно их осматривать. Птица страдает также от насекомых: это проявляется в беспокойстве, почесывании. Можно увидеть небольшие отверстия на поверхности кожи, если раздвинуть оперение. Блохи, клещи с пухоедами провоцируют заболевания.
Блохи селятся в подстилке, поэтому с ними можно справиться, если обработать все помещение, поменять подстилку, провести дератизацию.
Пухоеды маленькие, но очень опасные. Помогают аэрозоли Инсектол, Арпалит. Перья обрабатываются спреями, но средство не должно попадать в глаза, на клюв. Дезинфицируется курятник, весь инвентарь.
Плесневые грибки тоже вызывают недуги. Среди них наиболее широко распространен аспергиллез. Инфицирование вероятно, если корм заплесневел, а также условия содержания не соответствуют санитарным нормам. Поражение идет на дыхательные пути и на внутренние органы.
Аспергиллез поражает легкие птицы
Птица становится апатичной, дыхание сбивается, учащается. Иногда воспаляются глаза, наблюдается чихание и кашель. Особи истощаются, страдают от расстройства желудка. Уже через несколько дней больные могут погибнуть от развившегося паралича.
Терапию проводят с использованием йодных ингаляций. Помогает нистатин: его дают пить. Цыплятам хватает 5-ти мг, а взрослым особям – 20-ти мг.
Будьте крайне внимательны. Следите за состоянием птицы, кормлением и условиями содержания.
Видео — Болезни кур и их лечение

Важно! Прежде чем изучать эту страницу:
- Материал предназначен для больных диабетом 1 и 2 типа, которые соблюдают . Если вы кушаете продукты, перегруженные углеводами, то держать нормальный сахар и избежать его скачков никак не получится. Так что можете не слишком утруждаться точным расчетом доз инсулина.
- Предполагается, что вы уже колете продленный инсулин на ночь и/или по утрам, причем в правильных дозировках. Благодаря этому, сахар натощак у вас нормальный, а повышается только после еды. Если это не так, то прочитайте статью “ ”.
- Цель — держать сахар в крови стабильно 4,6±0,6 ммоль/л. При этом, в любой момент он должен быть не ниже 3,5-3,8 ммоль/л, в т. ч. в середине ночи. Это норма для здоровых людей. Ее реально достигнуть при диабете 1 и 2 типа, если соблюдать правильную диету и научиться точно рассчитывать дозировки инсулина.
- Почаще измеряйте сахар глюкометром! Проверьте свой глюкометр на точность . Если он врет — выбросьте его и купите взамен другой, точный. Не пытайтесь экономить на тест-полосках, чтобы не разориться на лечении осложнений диабета.
- Если вы придерживаетесь низко-углеводной диеты, то перед едой желательно использовать короткий человеческий инсулин — Актрапид НМ, Хумулин Регулар, Инсуман Рапид ГТ, Биосулин Р или другой. Ультракороткий инсулин (Хумалог, НовоРапид или Апидра) можно колоть, чтобы быстро гасить повышенный сахар. Но для усвоения пищи он подходит хуже, потому что действует слишком быстро.
- Если больной диабетом соблюдает низко-углеводную диету, то дозировки инсулина ему требуются очень низкие. После перехода со “сбалансированной” или “голодной” диеты они понижаются в 2-7 раз. Будьте к этому готовы, чтобы не случилось гипогликемии.
С нашей помощью вы разберетесь, как рассчитывать дозы инсулина в зависимости от рациона больного диабетом и показателей глюкометра. Убедитесь, что никакой тайны в этом нет. Математические расчеты - на уровне арифметики младшей школы. Если с цифрами вы совсем не дружите, то придется колоть только фиксированные дозы, которые назначит врач. Но такой упрощенный подход не позволяет избежать раннего появления осложнений диабета.
Последовательность действий:
- Купите кухонные весы и научитесь их использовать. Узнайте, сколько граммов углеводов, белков и жиров вы съедаете каждый раз на завтрак, обед и ужин.
- Измеряйте сахар 10-12 раз в сутки в течение 3-7 дней. Записывайте показатели глюкометра и сопутствующие обстоятельства. Таким путем определите, перед какими приемами пищи вам нужны уколы быстрого инсулина, а перед какими, возможно, не нужны.
- Изучите и что делать, если вдруг инсулин перестал действовать.
- Прочитайте . Научитесь делать уколы инсулина абсолютно безболезненно!
- Научитесь колоть продленный инсулин на ночь и, если нужно, по утрам. Подберите правильные дозировки, чтобы сахар натощак был нормальный. Изучите . Это нужно сделать, прежде чем разбираться с быстрыми видами инсулина.
- Узнайте, . Если соблюдаете низко-углеводную диету, то вам наверняка понадобится это делать.
- Рассчитайте стартовые дозировки короткого или ультракороткого инсулина перед едой. Как это сделать — рассказано далее. Стартовые дозы будут заведомо ниже, чем вам нужно, чтобы застраховаться от гипогликемии.
- Изучите статью “ ”. Купите в аптеке таблетки глюкозы для купирования возможной гипогликемии. Держите их все время под рукой.
- Вколите стартовые дозы инсулина. Продолжайте часто измерять сахар и вести дневник.
- Повышайте или понижайте свои дозировки инсулина перед едой, согласно показателям сахара в крови. Добейтесь, чтобы сахар был 4,6±0,6 ммоль/л до и после еды стабильно. В любой момент, в т. ч. ночью, он не должен быть ниже 3,5-3,8 ммоль/л.
- Удивитесь, насколько низкие дозы инсулина перед едой нужны, если соблюдать низко-углеводную диету:).
- Выясните точно, за сколько минут перед едой вам нужно колоть инсулин. Для этого проведите эксперимент, описанный в статье.
- Узнайте точно, на сколько 1 ЕД короткого и ультракороткого инсулина понижает ваш сахар. Для этого проведите эксперимент, описанный в статье.
- Изучите методику, как гасить повышенный сахар уколами инсулина, чтобы приводить его в норму, но без гипогликемии. Действуйте по этой методике, когда понадобится.
- Узнайте, . Выполняйте рекомендации. Добейтесь, чтобы ваш сахар по утрам был не выше 5,2 ммоль/л, при этом без ночной гипогликемии.
- По результатам измерений сахара, уточните ваш фактор чувствительности к инсулину и углеводный коэффициент отдельно для завтрака, обеда и ужина.
- Изучите , кроме питания, уколов инсулина и лекарств от диабета. Научитесь делать поправки ваших дозировок инсулина на эти факторы.
Многие врачи-эндокринологи до сих пор считают, что приводит сахар в норму у больных диабетом 1 и 2 типа - это слишком тяжело, бесполезно или даже опасно. Если диабетик хорошо умеет рассчитывать дозы инсулина в зависимости от своего питания и значений сахара, то врач будет относиться к нему с уважением и окажет максимально квалифицированную помощь. У таких больных не развиваются осложнения диабета, в отличие от основной массы пациентов, которые ленятся нормально лечиться.
Контроль диабета с помощью короткого или ультракороткого инсулина помогает быстро понизить сахар до нормы. Это предотвращает гибель бета-клеток, которые еще остались живыми в вашей поджелудочной железе. Чем больше сохранилось бета-клеток в организме, тем легче протекает диабет 1 или 2 типа. Если вам повезло и часть ваших бета-клеток еще функционируют, берегите их. Для этого соблюдайте и колите инсулин, чтобы снизить нагрузку на поджелудочную железу.
Термины, связанные с инсулинотерапией, и их определения
Определим термины, которые нам понадобятся для описания лечения диабета инсулином.
Базис — продленный инсулин, который после укола действует долго (8-24 часа). Это Лантус, Левемир или протафан. Он создает фоновую концентрацию инсулина в крови. Базисные уколы предназначены, чтобы держать нормальный сахар в состоянии натощак. Не подходят, чтобы гасить повышенный сахар или усваивать пищу.
Болюс — инъекция быстрого (короткого или ультракороткого) инсулина перед едой, чтобы усвоить съеденную пищу и не допустить подъема сахара после еды. Также болюс — это укол быстрого инсулина в ситуациях, когда сахар повысился и его нужно погасить.
Пищевой болюс — доза быстрого инсулина, которая нужна, чтобы усвоить пищу. Она не учитывает ситуацию, когда у больного диабетом сахар до еды уже повышенный.
Коррекционный болюс — доза быстрого инсулина, которая нужна, чтобы снизить до нормы повышенный сахар в крови.
Доза короткого или ультракороткого инсулина перед едой — это сумма пищевого и коррекционного болюсов. Если сахар перед едой нормальный, то коррекционный болюс равен нулю. Если сахар внезапно подскочил, то приходится колоть дополнительный коррекционный болюс, не дожидаясь очередного приема пищи. Также можно колоть небольшие дозы быстрого инсулина профилактически, например, перед стрессовым публичным выступлением, которое точно повысит сахар.
Быстрый инсулин бывает короткий человеческий (Актрапид НМ, Хумулин Регулар, Инсуман Рапид ГТ, Биосулин Р и другие), а также новейшие ультракороткие аналоги (Хумалог, Апидра, НовоРапид). Что это такое и чем они отличаются, прочитайте . При соблюдении перед едой лучше колоть человеческий короткий инсулин. Ультракороткие виды инсулина хорошо использовать, когда нужно быстро привести в норму повышенный сахар.
Базис-болюсная инсулинотерапия — лечение диабета с помощью уколов продленного инсулина на ночь и по утрам, а также инъекций быстрого инсулина перед каждым приемом пищи. Это самая сложная методика, но она обеспечивает оптимальный контроль сахара и тормозит развитие осложнений диабета. Базис-болюсная инсулинотерапия подразумевает 5-6 уколов в сутки. Она необходима всем больным тяжелым диабетом 1 типа. Однако, если у пациента диабет 2 типа или диабет 1 типа в легкой форме (LADA, MODY), то, возможно, у него получится обходиться меньшим количеством уколов инсулина.
Фактор чувствительности к инсулину — насколько 1 ЕД инсулина понижает сахар в крови.
Углеводный коэффициент — сколько граммов съеденных углеводов покрывает 1 ЕД инсулина. Если вы соблюдаете , то для вас также важен «белковый коэффициент», хотя официально это понятие не используется.
Фактор чувствительности к инсулину и углеводный коэффициент — уникальный у каждого больного диабетом. Значения, которые можно найти в справочниках, — не соответствуют реальным. Они предназначены лишь для расчета стартовых доз инсулина, заведомо не точных. Фактор чувствительности к инсулину и углеводный коэффициент устанавливаются путем экспериментов с питанием и дозировками инсулина. Они отличаются для разных видов инсулина и даже в разное время суток.
Нужны ли вам уколы инсулина перед едой
Как определить, нужны ли вам уколы быстрого инсулина перед едой? Это можно выяснить только по результатам тщательного самоконтроля сахара в крови в течение как минимум 3 дней. Лучше выделить не 3 дня, а целую неделю на наблюдения и подготовку. Если у вас тяжелый диабет 1 типа, то обязательно нужны инъекции продленного инсулина на ночь и по утрам, а также болюсы перед каждым приемом пищи. Но если у пациента диабет 2 типа или диабет 1 типа в легкой форме (LADA, MODY), то авось понадобится меньше уколов.
Измеряйте сахар каждый раз перед едой, а также через 2-3 часа после приемов пищи.
Например, по результатам наблюдений может оказаться, что у вас сахар нормальный все время в течение дня, кроме промежутка после ужина. Значит, нужны инъекции короткого инсулина только перед ужином. Вместо ужина проблемной трапезой может оказаться завтрак или обед. У каждого больного диабетом своя индивидуальная ситуация. Поэтому назначать всем подряд стандартные схемы инсулинотерапии - это со стороны врача как минимум безответственно. Но если пациент ленится контролировать свой сахар и записывать результаты, то ничего другого не остается.
Конечно, вряд ли перспектива много раз делать инъекции инсулина в течение дня вызовет у вас бурный восторг. Но если соблюдать низко-углеводную диету, то может оказаться, что вам нужны уколы инсулина перед одними трапезами, а перед другими - нет. Например, у некоторых больных диабетом 2 типа получается поддерживать нормальный сахар в крови с помощью уколов короткого инсулина перед завтраком и ужином, а перед обедом им достаточно лишь приема .
Как рассчитывать дозы инсулина перед едой
Ни врач, ни сам больной диабетом не могут со старта определить идеально подходящие дозировки инсулина перед приемами пищи. Чтобы максимально снизить риск гипогликемии, мы на старте сознательно занижаем дозировки, а потом постепенно их увеличиваем. При этом часто измеряем сахар в крови глюкометром. За несколько дней вы сможете определить свои оптимальные дозы. Цель — держать сахар стабильно нормальным, как у здоровых людей. Это 4,6±0,6 ммоль/л до и после еды. Также в любой момент он должен быть не ниже 3,5-3,8 ммоль/л.
Дозировки быстрого инсулина перед едой зависят от того, какую пищу вы едите и в каком количестве. Фиксируйте, сколько и каких продуктов вы съедаете, с точностью до грамма. В этом помогают кухонные весы. Если вы соблюдаете низко-углеводную диету для контроля диабета, то перед едой желательно использовать короткий человеческий инсулин. Это Актрапид НМ, Хумулин Регулар, Инсуман Рапид ГТ, Биосулин Р и другие. Желательно также иметь Хумалог и колоть его, когда понадобится экстренно понизить сахар. Апидра и НовоРапид действуют медленнее, чем Хумалог. Однако, для усвоения низко-углеводной пищи ультракороткий инсулин не очень подходит, потому что действует слишком быстро.

Напомним, что доза инсулина перед едой — это сумма пищевого болюса и коррекционного болюса. Пищевой болюс - количество инсулина, нужное, чтобы покрыть пищу, которую планируется съесть. Если диабетик соблюдает “сбалансированную” диету, то учитываются только углеводы. Если вы питаетесь по низко-углеводной диете, то учитываются углеводы, а также белки. Коррекционный болюс - это количество инсулина, нужное, чтобы понизить сахар у пациента до нормы, если на момент укола он оказался повышенным.
Как подобрать оптимальные дозы для уколов инсулина перед едой:
- По справочным данным (см. ниже) рассчитайте стартовую дозу быстрого инсулина перед каждым приемом пищи.
- Вколите инсулин, потом подождите 20-45 минут, измерьте сахар перед едой, кушайте.
- После еды измерьте сахар глюкометром через 2, 3, 4 и 5 часов.
- Если сахар проваливается ниже 3,5-3,8 ммоль/л — съешьте немного таблеток глюкозы для купирования гипогликемии.
- В следующие дни дозировки инсулина перед едой повышайте (медленно! осторожно!) или понижайте. Это зависит от того, какой сахар после еды был в прошлый раз.
- Пока сахар не держится стабильно нормальный, повторяйте шаги, начиная с пункта 2. При этом колите не “теоретическую” стартовую дозу инсулина, а уточненную по вчерашним показателям сахара после еды. Таким образом, постепенно определите свои оптимальные дозы.
Цель — держать сахар до и после еды 4,6±0,6 ммоль/л стабильно. Это реально даже при тяжелом диабете 1 типа, если соблюдать и колоть низкие, аккуратно рассчитанные дозы инсулина. Тем более, этого легко добиться при диабете 2 типа или легкой форме диабета 1 типа.
При диабете 1 и 2 типа используют разные методы расчета стартовых дозировок инсулина перед едой. Подробно эти методы описаны ниже. Подгонка доз инсулина выполняется индивидуально для каждого больного. Держите под рукой таблетки глюкозы, на случай, если придется купировать гипогликемию. Заранее научитесь . Вам наверняка понадобится это делать.
Какие ограничения накладывают уколы быстрого инсулина перед едой:
- Нужно кушать 3 раза в день — завтрак, обед и ужин, с интервалом 4-5 часов, не чаще. Если хотите, то трапезу в какие-то дни можно пропускать. При этом укол пищевого болюса вы тоже пропускаете.
- Перекусывать нельзя! Официальная медицина говорит, что можно, а — что нельзя. Ваш глюкометр подтвердит, что он прав.
- Старайтесь съедать каждый день одно и то же количество белка и углеводов на завтрак, обед и ужин. Продукты и блюда меняются, но их питательная ценность должна оставаться одинаковой. Особенно это важно в первые дни, пока вы еще не “вышли на режим”, а только подбираете свои дозы.
Теперь давайте на примерах разберем, как происходят расчеты дозировок инсулина быстрого действия перед едой. Дальше во всех примерах предполагается, что больной диабетом будет колоть себе перед приемами пищи короткий, а не ультракороткий инсулин. Ультракороткие виды инсулина - намного сильнее, чем короткий человеческий инсулин. Доза Хумалога должна быть равна примерно 0,4 дозы короткого инсулина, а дозы НовоРапида или Актрапида - примерно ⅔ (0,66) дозы короткого инсулина. Коэффициенты 0,4 и 0,66 нужно уточнять индивидуально.
Диабет 1 типа или запущенный диабет 2 типа
При тяжелом диабете 1 типа нужно колоть быстрый инсулин перед каждым приемом пищи, а также продленный инсулин на ночь и по утрам. Получается 5-6 уколов в сутки, иногда больше. При запущенном диабете 2 типа — то же самое. Потому что он фактически переходит в инсулин-зависимый диабет 1 типа. Прежде чем рассчитывать дозы быстрого инсулина перед едой, нужно наладить лечение продленным инсулином. Узнайте, на ночь и по утрам.
Давайте обсудим, как диабет 2 типа переходит в тяжелый диабет 1 типа в результате неправильного лечения. Подавляющее большинство пациентов с диабетом 2 типа получают от официального лечения больше вреда, чем пользы. пока еще не стала основным методом лечения диабета 2 типа, потому что медицинские чиновники отчаянно сопротивляются переменам. В 1970-е годы они так же сопротивлялись внедрению глюкометров… Со временем здравый смысл победит, но на сегодняшний день ситуация с лечением диабета 2 типа печальная.

Больные питаются по “сбалансированной” диете, перегруженной углеводами. Также они принимают вредные таблетки, истощающие их поджелудочную железу. В результате, бета-клетки поджелудочной железы гибнут. Таким образом, организм перестает вырабатывать собственный инсулин. Диабет 2 типа переходит в тяжелый диабет 1 типа. Это наблюдается после того, как заболевание длится 10-15 лет, и все это время его неправильно лечат. Главный симптом — больной быстро и необъяснимо худеет. Таблетки вообще перестают понижать сахар. Метод расчета дозировок инсулина, который описан здесь, подходит для таких случаев.
Почему мы видим мало больных, у которых диабет 2 типа переходит в тяжелый диабет 1 типа? Потому что большинство из них умирают от инфаркта/инсульта раньше, чем откажет поджелудочная железа.
Итак, больной диабетом 1 типа или запущенным диабетом 2 типа решил перейти на новый режим со стандартных неэффективных методов лечения. Он начинает питаться по низко-углеводной диете. Однако, у него тяжелый случай. Диета без уколов инсулина хоть и понижает сахар, но не достаточно. Нужно колоть инсулин, чтобы не развивались осложнения диабета. Совмещайте инъекции продленного инсулина на ночь и по утрам с уколами быстрого инсулина перед каждым приемом пищи.
Скорее всего, вы уже колете себе фиксированные дозы инсулина, которые назначили в больнице. Нужно перейти на гибкий расчет дозировок по вашему рациону и показателям сахара. Ниже подробно рассказано, как это сделать. Убедитесь, что это легче, чем кажется. Арифметические расчеты — на уровне младшей школы. Перейдя со “сбалансированной” диеты на низко-углеводную, нужно сразу понижать дозировки инсулина в 2-7 раз, иначе будет гипогликемия. У больных с легкой формой диабета есть шанс вообще “спрыгнуть” с уколов. Но пациентам, у которых тяжелый диабет 1 типа или запущенный диабет 2 типа, не стоит на это рассчитывать.
Что нужно сделать:
- Подберите оптимальные дозы продленного инсулина на ночь и по утрам. Подробнее читайте . Там приводится методика расчета.
- Выясните, сколько граммов углеводов и белка покрывает 1 ЕД инсулина, который вы колете перед едой. Стартовую дозу рассчитываем по справочным данным (см. ниже), а потом уточняем ее “по факту”, пока сахар не будет держаться стабильно нормальный.
- Определите, насколько понижает ваш сахар в крови 1 ЕД быстрого инсулина, который вы колете. Это делается выполнением эксперимента, который описан ниже.
- Узнайте, за сколько минут до еды вам оптимально колоть быстрый инсулин. Стандартно: короткий инсулин — за 45 минут, Апидра и НовоРапид — за 25 минут, Хумалог — за 15 минут. Но лучше выяснить это индивидуально, путем легкого эксперимента, который также описан ниже.
Трудность в том, что приходится одновременно подбирать дозировки продленного инсулина и быстрого. Когда возникают проблемы с сахаром в крови, то сложно определить, что их вызвало. Неправильная доза продленного инсулина? Укололи неправильную дозу быстрого инсулина перед едой? Или дозы инсулина правильные, но съели больше/меньше, чем планировали?
Основные факторы, которые влияют на сахар:
- Питание
- Дозировки продленного инсулина
- Уколы быстрого инсулина перед едой
В идеале, вы будете использовать короткий инсулин перед едой и еще дополнительно ультракороткий, когда нужно быстро гасить повышенный сахар. Если так, то для каждого из этих видов инсулина отдельно нужно выяснить, насколько 1 ЕД понижает ваш сахар. В реальности мало кто из диабетиков захочет “жонглировать” тремя видами инсулина — один продленный и два быстрых. Если вы убедитесь, что перед едой Хумалог, Апидра или НовоРапид плохо действуют, вызывают скачки сахара, то переходите на короткий человеческий инсулин.
Ориентировочная информация для расчета стартовой дозы (цифры не точные! ):
- Короткий инсулин — Актрапид НМ, Хумулин Регулар, Инсуман Рапид ГТ, Биосулин Р и другие.
- Все виды короткого инсулина примерно одинаково мощные и начинают действовать с одинаковой скоростью.
- Ультракороткий инсулин — Хумалог, НовоРапид, Апидра.
- НовоРапид и Апидра в 1,5 раза мощнее, чем любой короткий инсулин. Доза НовоРапида и Апидры должна составлять ⅔ (0,66) эквивалентной дозы короткого инсулина.
- Хумалог в 2,5 раза мощнее, чем любой короткий инсулин. Доза Хумалога должна составлять 0,4 эквивалентной дозы короткого инсулина.
У больных тяжелым диабетом, поджелудочная железа которых практически не вырабатывает инсулин, 1 грамм углеводов повысит сахар в крови ориентировочно на 0,28 ммоль/л при массе тела человека 63,5 кг.
Для больного тяжелым диабетом, весящего 63,5 кг:
- 1 ЕД короткого инсулина понизит сахар в крови примерно на 2,2 ммоль/л.
- 1 ЕД инсулина Апидра или НовоРапид понизит сахар в крови примерно на 3,3 ммоль/л.
- 1 ЕД инсулина Хумалог понизит сахар в крови примерно на 5,5 ммоль/л.
Как узнать, насколько 1 ЕД короткого инсулина понизит сахар у человека с другой массой тела? Нужно составить пропорцию и посчитать.
Например, для больного тяжелым диабетом с массой тела 70 кг получится 2,01 ммоль/л. Для подростка, весящего 48 кг, результат будет 2,2 ммоль/л * 64 кг / 48 кг = 2,93 ммоль/л. Чем больше весит человек, тем слабее действует инсулин. Внимание! Это не точные цифры, а ориентировочные, лишь для расчета стартовых доз инсулина. Уточните их для себя путем экспериментов. Они отличаются даже в разное время суток. Перед завтраком инсулин действует слабее всего, поэтому его доза нужна повышенная.
Еще мы приблизительно знаем:
- 1 ЕД короткого инсулина покрывает примерно 8 граммов углеводов.
- 1 ЕД инсулина Апидра и НовоРапид покрывает примерно 12 граммов углеводов.
- 1 ЕД инсулина Хумалог покрывает примерно 20 граммов углеводов.
- 1 ЕД короткого инсулина покрывает примерно 57 граммов съеденного белка или около 260 граммов мяса, рыбы, птицы, сыра, яиц.
- 1 ЕД инсулина Апидра и НовоРапид покрывает примерно 87 граммов съеденного белка или около 390 граммов мяса, рыбы, птицы, сыра, яиц.
- 1 ЕД инсулина Хумалог покрывает примерно 143 грамма съеденного белка или около 640 граммов мяса, рыбы, птицы, сыра, яиц.
Вся информация, приведенная выше, — ориентировочная. Предназначена лишь для расчета стартовой дозы, заведомо не точной. Каждую цифру уточните для себя путем экспериментов. Реальные коэффициенты у каждого больного диабетом свои. Корректируйте дозы инсулина индивидуально, методом проб и ошибок.
Значения, указанные выше, относятся к больным диабетом 1 типа, у которых поджелудочная железа совсем не вырабатывает инсулин и которые не страдают инсулинорезистентностью. Если у вас ожирение, вы подросток в период бурного роста или беременная женщина, то потребность в инсулине будет выше. С другой стороны, если бета-клетки вашей поджелудочной железы все еще вырабатывают какое-то количество инсулина, то для вас подходящие дозировки инсулина в уколах могут оказаться намного ниже.
Расчет доз инсулина при диабете 1 типа: пример
Разберем конкретный случай планирования меню и расчета дозировок инсулина. Предположим, больной тяжелым диабетом с массой тела 64 кг колет перед едой Актрапид НМ — короткий человеческий инсулин. Пациент собирается каждый день съедать следующее количество углеводов и белков:
- Завтрак - 6 граммов углеводов и 86 граммов белков;
- Обед - 12 граммов углеводов и 128 граммов белков;
- Ужин - 12 граммов углеводов и 171 грамм белков.
Пищевые жиры мы не учитываем, потому что они практически не влияют на сахар в крови. Спокойно ешьте жиры, которые содержатся в белковых продуктах. Напомним, что мясо, рыба, птица, яйца и твердые сыры содержат 20-25% чистого белка. Чтобы получить вес белковых продуктов, которые наш герой собирается съедать, нужно количество белка умножить на 4 или 5, в среднем на 4,5. Вам точно не придется голодать на низко-углеводной диете:).
При расчете стартовых доз быстрого инсулина перед едой мы хотим обезопасить диабетика от гипогликемии. Поэтому сейчас игнорируем эффект утренней зари, а также инсулинорезистентность (пониженную чувствительность клеток к инсулину), которая возможна, если у пациента ожирение. Это два фактора, которые могут позже заставить нас повысить дозы инсулина перед едой. Но на старте мы их не учитываем.
Для расчета стартового пищевого болюса используем справочную информацию, которая была приведена выше. 1 ЕД короткого инсулина ориентировочно покрывает 8 граммов углеводов. Также 1 ЕД короткого инсулина покрывает примерно 57 граммов пищевого белка.
Пищевой болюс для завтрака:
- 6 граммов углеводов / 8 граммов углеводов = ¾ ЕД инсулина;
- 86 граммов белка / 57 граммов белка = 1,5 ЕД инсулина.
ИТОГО ¾ ЕД + 1,5 ЕД = 2,25 ЕД инсулина.
Пищевой болюс для обеда:
- 128 граммов белка / 57 граммов белка = 2,25 ЕД инсулина.
ИТОГО 1,5 ЕД + 2,25 ЕД = 3,75 ЕД инсулина.
Пищевой болюс для ужина:
- 12 граммов углеводов / 8 граммов углеводов = 1,5 ЕД инсулина;
- 171 грамм белка / 57 граммов белка = 3 ЕД инсулина.
ИТОГО 1,5 ЕД + 3 ЕД = 4,5 ЕД инсулина.
Что делать, если больной собирается перед едой колоть не короткий, а ультракороткий инсулин Апидра, НовоРапид или Хумалог? Вспоминаем, что ориентировочные дозы Апидры и НовоРапида составляют ⅔ дозировки короткого инсулина, которую мы рассчитали. Хумалог — самый мощный. Его дозировка должна быть всего 0,4 дозы короткого инсулина.
При необходимости, корректируем стартовый пищевой болюс с короткого инсулина на ультракороткий:
Обратите внимание: пациент обладает богатырским аппетитом (наш человек! :)). На обед он съедает 128 граммов белка — это около 550 граммов белковых продуктов. Как правило, больные диабетом 1 типа кушают намного меньше. Допустим, на обед вы планируете съедать 200 г белковых продуктов, которые содержат 45 г чистого белка. И еще салат из зеленых овощей, в котором 12 г углеводов. В таком случае, вам нужно будет перед едой вколоть пищевой болюс всего 2,25 ЕД короткого инсулина, 1,5 ЕД Апидры или НовоРапида или 1 ЕД Хумалога. На завтрак и на ужин дозы будут еще ниже. Вывод: обязательно научитесь .
Наверняка стартовые дозы инсулина для каких-то приемов пищи окажутся слишком маленькими, а для каких-то - великоваты. Чтобы узнать, как подействовал инсулин, нужно измерять сахар в крови через 4 и 5 часов после еды. Если измерять раньше, то результат будет еще не точным, потому что инсулин продолжает действовать, а трапеза еще переваривается.
Мы сознательно занизили стартовые пищевые болюсы в дозировках инсулина. Поэтому вряд ли ваш сахар после какого-то из приемов пищи понизится до уровня гипогликемии. Но тем не менее, это не исключено. Особенно если у вас развился , т. е. замедленное опорожнение желудка после еды из-за нейропатии. С другой стороны, если у вас есть ожирение и из-за этого , то дозы быстрого инсулина перед приемами пищи потребуются намного больше.
Итак, в первый день инъекций короткого или ультракороткого инсулина мы измеряем свой сахар перед едой, а потом снова через 2, 3, 4 и 5 часов после каждого приема пищи. Нас интересует, насколько сахар вырос после еды. Прирост может быть положительный или отрицательный. Если он отрицательный, то дозировку инсулина перед едой в следующий раз нужно снижать.
Если сахар через 2-3 часа после еды ниже, чем перед едой, — не меняйте дозировки инсулина. Потому что за это время организм еще не успел переварить и усвоить низко-углеводную пищу. Окончательный результат — через 4-5 часов после еды. Делайте выводы по нему. Понижайте дозировки, только если через 1-3 часа после еды сахар “просядет” ниже 3,5-3,8 ммоль/л.
Предположим, у нашего больного результаты оказались следующие:
- через 4-5 часов после завтрака - сахар повысился на 3,9 ммоль/л;
- через 4-5 часов после обеда - понизился на 1,1 ммоль/л;
- через 4-5 часов после ужина - повысился на 1,4 ммоль/л.
Доза инсулина перед едой считается правильной, если через 5 часов после трапезы сахар отклонится от того, что был до еды, не более чем на 0,6 ммоль/л в любую сторону. Очевидно, что со стартовыми дозами мы промахнулись, но этого и следовало ожидать. Ярко проявляется действие , который понижает эффективность укола быстрого инсулина перед завтраком, по сравнению с уколами перед обедом и ужином.
На сколько нужно менять дозировки инсулина? Чтобы выяснить это, рассчитаем коррекционные болюсы. У больного тяжелым диабетом, поджелудочная железа которого совсем не вырабатывает инсулин, 1 ЕД короткого инсулина понизит сахар в крови ориентировочно на 2,2 ммоль/л, если человек весит 64 кг.
Чем больше масса тела, тем слабее действует инсулин. Чем меньше масса тела, тем сильнее 1 ЕД инсулина понижает сахар.
Чтобы получить ориентировочное значение для вашего веса, нужно составить пропорцию. Например, для человека, весящего 80 кг, получится 2,2 ммоль/л * 64 кг / 80 кг = 1,76 ммоль/л. Для ребенка, весящего 32 кг, получился 2,2 ммоль/л * 64 кг / 32 кг = 4,4 ммоль/л.
Больной тяжелым диабетом, о котором идет речь в этом учебном примере, весит 64 кг. Для старта предполагаем, что 1 ЕД короткого инсулина понижает у него сахар в крови примерно на 2,2 ммоль/л. Как мы знаем, после завтрака и ужина сахар у него подскочил, а после обеда - понизился. Соответственно, нужно повысить дозы инсулина перед завтраком и ужином, а также слегка понизить перед обедом. Для этого мы делим величину изменения сахара на 2,2 ммоль/л и полученный результат округляем до 0,25 ЕД инсулина в большую или меньшую сторону
Теперь мы корректируем дозу короткого инсулина перед едой по результатам первого дня экспериментов. При этом количество съедаемого белка и углеводов на завтрак, обед и ужин стараемся держать одинаковым.
На следующий день повторяем ту же процедуру, а потом еще, сколько понадобится. С каждым днем отклонения сахара в крови после еды будут все меньше. В конце концов, вы подберете подходящие дозировки короткого инсулина перед каждым приемом пищи.
Как видно, расчеты не сложные. С помощью калькулятора любой взрослый человек с ними справится. Трудность в том, что питательная ценность порций на завтрак, обед и ужин каждый день должна оставаться одинаковой. Продукты и блюда можно и нужно менять, но количество углеводов и белков должно оставаться одинаковым каждый день. Соблюдать это правило помогают кухонные весы.
Если после какого-то приема пищи вы постоянно чувствуете, что не наелись, — можно увеличить количество белка. Такое же повышенное количество белка нужно будет съедать и в следующие дни. При этом нельзя повышать количество углеводов! Съедайте не более 6 граммов углеводов на завтрак, 12 граммов на обед и еще столько же на ужин. Можно кушать и меньше углеводов, лишь бы не больше. После того, как изменили количество белка в какой-то из приемов пищи, нужно посмотреть, как изменится сахар после еды и заново подобрать оптимальную дозу инсулина.
Еще один пример из жизни
Больная тяжелым диабетом 1 типа, возраст 26 лет, рост 168 см, вес 64 кг. Соблюдает , перед едой колет Биосулин Р.
В 7 часов утра сахар натощак был 11,0 ммоль/л. Завтрак: фасоль стручковая 112 граммов, яйцо 1 шт. Углеводов всего 4,9 грамма. Перед завтраком вкололи инсулин Биосулин Р в дозировке 6 ЕД. После этого в 9 часов 35 минут сахар 5,6 ммоль/л, а потом к 12 часам он поднялся до 10,0 ммоль/л. Пришлось вколоть еще 5 ЕД того же инсулина. Вопрос - что сделали неправильно?
Биосулин Р — короткий человеческий инсулин. При соблюдении низко-углеводной диеты для инъекций перед едой он подходит лучше, чем ультракороткие виды инсулина.
У пациентки сахар натощак 11,0. Скушать она планирует на завтрак фасоль стручковую 112 г и куриное яйцо 1 шт. Смотрим таблицы питательной ценности продуктов. В 100 граммах стручковой фасоли содержится белка 2,0 грамма и углеводов 3,6 граммов. В 112 граммах это получается 2,24 грамма белка и 4 грамма углеводов. Яйцо куриное содержит примерно 12,7 граммов белка и 0,7 граммов углеводов. Вместе наш завтрак состоит из белка 2,24 + 12,7 = 15 граммов и углеводов 4 + 0,7 = 5 граммов.
Зная питательную ценность завтрака, делаем расчет стартовой дозировки короткого инсулина перед едой. Это сумма: коррекционный болюс + пищевой болюс. Предполагаем, что при массе тела 64 кг 1 ЕД короткого инсулина понизит сахар в крови примерно на 2,2 ммоль/л. Нормальный сахар 5,2 ммоль/л. Коррекционный болюс получается (11,0 - 5,2)/2,2 = 2,6 ЕД. Следующий шаг - считаем пищевой болюс. Из справочника узнаем, что 1 ЕД короткого инсулина покрывает примерно 8 граммов углеводов или примерно 57 граммов пищевого белка. По белку нам нужно (15 г / 57 г) = 0,26 ЕД. По углеводам нужно (5 г / 8 г) = 0,625 ЕД.
Расчетная общая доза инсулина: 2,6 ЕД коррекционный болюс + 0,26 ЕД на белок + 0,625 ЕД на углеводы = 3,5 ЕД.
А пациентка в тот день вколола 6 ЕД. Почему сахар повысился, несмотря на то, что инсулина вкололи больше, чем нужно? Потому что больная молодого возраста. Повышенная доза инсулина вызвала у нее значительный выброс гормонов стресса, в частности, адреналина. В результате этого, сахар скачет. Получается, что если колоть меньше инсулина, то сахар будет не повышаться, а наоборот понижаться. Такой вот парадокс.
Более-менее точная доза короткого инсулина в ситуации, которая описана выше, составляет 3,5 ЕД. Допустим, сейчас вы можете уколоть 3 или 4 ЕД, и разница будет не слишком большая. Но мы ведь хотим устранить скачки сахара. Если получится это сделать, то дальше вам не нужно будет колоть большие коррекционные болюсы. А весь пищевой болюс составляет около 1 ЕД ± 0,25 ЕД.
Допустим, будет коррекционный болюс 1 ЕД ± 0,25 ЕД и пищевой болюс такой же 1 ЕД ± 0,25 ЕД. Суммарно получается 2 ЕД ± 0,5 ЕД. Между дозировками инсулина 3 и 4 ЕД разница не большая. Но между дозировками 1,5 ЕД и 2 ЕД разница по уровню влияния на сахар в крови будет значительная. Вывод: обязательно нужно учиться . Без этого - никак.
Подведем итоги. При тяжелом диабете 1 типа и запущенном диабете 2 типа мы научились рассчитывать пищевой и коррекционный болюс для уколов быстрого инсулина перед едой. Вы усвоили, что сначала нужно рассчитывать стартовые дозы инсулина по справочным коэффициентам, а потом корректировать их по показателям сахара после еды. Если сахар через 4-5 часов после еды вырос более чем на 0,6 ммоль/л — дозировки инсулина перед едой нужно повышать. Если он вдруг снизился — дозировки инсулина тоже нужно понижать. Когда сахар держится нормальный, до еды и после нее меняется не более чем на ±0,6 ммоль/л — дозировки инсулина подобрали правильно.
Диабет 2 типа или легкий диабет 1 типа LADA
Предположим, у вас диабет 2 типа, не слишком запущенный случай. Вы соблюдаете низко-углеводную диету, принимаете , делаете уколы продленного инсулина на ночь и по утрам. Дозировки инсулина Лантус, Левемир или протафан уже подобраны правильно. Благодаря этому, ваш сахар в крови остается в норме, если вы пропускаете прием пищи. Но после еды он подскакивает, даже если вы принимаете максимально допустимую дозу таблеток. Это означает, что требуются уколы короткого инсулина перед едой. Если полениться их делать, то будут развиваться осложнения диабета.
При диабете 2 типа или легком диабете 1 типа LADA в первую очередь нужно колоть Лантус или Левемир на ночь и по утрам. Подробнее читайте . Возможно, инъекций продленного инсулина окажется достаточно для поддержания нормального сахара. И только если сахар после еды все равно повышается, добавляют еще быстрый инсулин перед едой.
Поджелудочная железа продолжает вырабатывать какое-то количество инсулина, и этим ваша ситуация отличается от больных тяжелым диабетом 1 типа. Мы не знаем, сколько у вас есть собственного инсулина, чтобы гасить повышенный сахар после еды, а сколько нужно добавить с уколами. Также мы не знаем точно, насколько плохая чувствительность клеток к инсулину (инсулинорезистентность) из-за ожирения повышает вашу потребность в инсулине. В такой ситуации нелегко угадать со стартовой дозой короткого инсулина перед едой. Как ее рассчитать правильно, чтобы не было гипогликемии? Ниже приводится подробный ответ на этот вопрос.

Колоть инсулин перед едой нужно только тем больным диабетом 2 типа, которые ленятся заниматься физкультурой
Подразумевается, что вы строго соблюдаете . Также нужно каждый день съедать одинаковое количество углеводов и белка на завтрак, обед и ужин. Проведите наблюдения за сахаром до и после еды в течение 3-7 дней, а потом рассчитайте стартовые дозы инсулина перед едой, используя полученные данные.
Соберите информацию, насколько повышается сахар в крови после завтрака, обеда и ужина, если вы не колете инсулин перед едой, а только принимаете свои обычные таблетки от диабета.
При диабете 1 типа LADA никакие таблетки не помогают, в т. ч. Сиофор. Не принимайте их!
Нужно измерять сахар перед едой, а потом через 2, 3, 4 и 5 часов после каждого приема пищи. Делайте это в течение 3-7 дней подряд. Записывайте результаты измерений, ведите дневник. В эти дни нужно кушать 3 раза в день, не перекусывать. Низко-углеводная пища дает насыщение на 4-5 часов. Вы будете все время сыты и без перекуски.
Подготовительный период наблюдений составляет 3-7 дней. Каждый день вас интересует максимальный прирост сахара после завтрака, обеда и ужина. Скорее всего, это будет через 3 часа после еды. Но у каждого больного диабетом по-разному. Это может быть и через 2 часа, и через 4 или 5 часов. Нужно измерять сахар и наблюдать за его поведением.
По каждому дню записывайте, какой был максимальный прирост сахара после завтрака, обеда и ужина. Например, в среду перед обедом сахар был 6,2 ммоль/л. После еды он оказался таким:
Максимальное значение — 7,8 ммоль/л. Прирост — 1,6 ммоль/л. Он нам и нужен, запишите его. То же самое сделайте для завтрака и ужина. Каждый день придется измерять сахар глюкометром около 15 раз. Этого никак не избежать. Зато есть надежда, что перед какими-то приемами пищи уколы быстрого инсулина вам не понадобятся. По итогам периода наблюдения у вас появится примерно такая таблица:
Среди всех дневных приростов ищите минимальные значения. По ним будете рассчитывать дозировки инсулина перед каждым приемом пищи. Берем именно минимальные цифры, чтобы стартовые дозировки оказались низкими и таким образом застраховаться от гипогликемии.
Больному диабетом 2 типа, чьи результаты приведены в таблице, нужны уколы быстрого инсулина только перед завтраком и ужином, но не перед обедом. Потому что после обеда сахар у него не растет. Это происходит благодаря низко-углеводной диете, приему и еще физической активности в середине дня. Напомню, что если научиться , то это дает шанс отказаться от уколов инсулина перед едой.
Предположим, по результатам наблюдений за сахаром в течении недели оказалось следующее:
- Минимальный прирост сахара после завтрака: 5,9 ммоль/л;
- Минимальный прирост сахара после обеда: 0,95 ммоль/л;
- Минимальный прирост сахара после ужина: 4,7 ммоль/л.
Сначала мы осторожно предполагаем, что 1 ЕД короткого инсулина понизит сахар в крови у больного диабетом 2 типа, страдающего ожирением, на целых 5,0 ммоль/л. Это слишком много, но мы специально занижаем стартовые дозировки инсулина, чтобы обезопасить пациента от гипогликемии. Чтобы получить стартовые дозировки инсулина перед едой, разделим минимальные величины прироста сахара на эту цифру. Полученный результат округляем до 0,25 ЕД в большую или меньшую сторону.
Подчеркнем, что речь идет о коротком человеческом инсулине — Актрапид НМ, Хумулин Регулар, Инсуман Рапид ГТ, Биосулин Р и другие. Если больной диабетом собирается перед едой колоть Апидру или НовоРапид, то рассчитанную дозу нужно умножить на 0,66, а если Хумалог — умножить на 0,4.
Начинаем колоть стартовые дозы короткого инсулина за 40-45 минут до приемов пищи, ультракороткого — за 15-25 минут. Чтобы делать инъекции с точностью до 0,25 ЕД, вам нужно будет научиться . На русскоязычных и зарубежных интернет-форумах больные диабетом подтверждают, что короткий и ультракороткий инсулин в разбавленном виде действует нормально. Продолжаем измерять сахар через 2, 3, 4 и 5 часов после еды, чтобы выяснить, как действует терапия инсулином.
Если после какого-то из приемов пищи через 4-5 часов (не через 2-3 часа!) сахар все равно повышается более чем на 0,6 ммоль/л - дозу инсулина перед этим приемом пищи на следующий день можно пробовать увеличивать с шагом 0,25 ЕД, 0,5 ЕД или даже 1 ЕД. Больным диабетом 2 типа с очень сильным ожирением (более 40 кг лишнего веса) может понадобиться повышать дозировки инсулина перед едой с шагом 2 ЕД. Но для всех остальных это чревато тяжелой гипогликемией. Если вдруг ваш сахар после еды окажется более чем на 0,6 ммоль/л ниже, чем был до еды, - значит, дозу инсулина перед этим приемом пищи нужно понижать.
Описанную выше процедуру подгонки доз инсулина перед едой нужно повторять, пока сахар через 4-5 часов после приема пищи не будет стабильно держаться практически таким же, как до еды. С каждым днем вы будете все больше уточнять дозы инсулина. Благодаря этому, сахар после еды будет оказываться все ближе к норме. Он не должен колебаться более чем на 0,6 ммоль/л вверх или вниз. При этом предполагается, что вы соблюдаете для контроля диабета.
Старайтесь каждый день съедать одинаковое количество белков и углеводов на завтрак, обед и ужин. Если в какой-то из приемов пищи вы хотите изменить количество белка, которое съедаете, то процедуру расчета и последующей коррекции дозировки инсулина перед этой трапезой нужно повторить. Напомним, что количество углеводов менять нельзя, оно должно оставаться низким, потому диета и называется низко-углеводной.
Как определить, за сколько минут до еды колоть инсулин
Как точно определить, за сколько минут до приема пищи вам нужно колоть быстрый инсулин? Это можно сделать, проведя эксперимент, который описан ниже. Эксперимент дает достоверные результаты, только если больной диабетом начинает его выполнять, когда у него сахар близкий к нормальному. Имеется в виду, что сахар в крови оставался ниже 7,6 ммоль/л в течение как минимум 3 предыдущих часов.
Сделайте укол быстрого (короткого) инсулина за 45 минут до того, как вы планируете садиться кушать. Измеряйте сахар глюкометром через 25, 30, 35, 40, 45 минут после укола. Как только он упал на 0,3 ммоль/л - самое время приниматься за еду. Если это произошло уже через 25 минут - дальше можно не измерять, а побыстрее начинайте есть, чтобы не было гипогликемии. Если через 45 минут ваш сахар остается на том же уровне - отложите начало трапезы. Продолжайте измерять свой сахар через каждые 5 минут, пока не увидите, что он начал падать.
Если перед едой вы колете ультракороткий инсулин Хумалог, НовоРапид или Апидра, то начинать измерять сахар нужно уже через 10 минут, а не через 25 минут.
Это легкий и точный способ, чтобы определить, за сколько минут до еды вам нужно колоть инсулин. Эксперимент нужно повторять, если ваша доза быстрого инсулина перед едой меняется на 50% или больше. Потому что чем больше доза инсулина, тем раньше она начинает действовать. Еще раз повторим, что результат окажется недостоверным, если ваш стартовый сахар в крови был выше 7,6 ммоль/л. Отложите проведение опыта, пока не приведете свой сахар ближе к норме. До этого предполагайте, что колоть короткий инсулин нужно за 45 минут до еды.
Предположим, эксперимент показал, что вам нужно колоть инсулин за 40 минут до еды. Что будет, если начать принимать пищу раньше или позже? Если начать есть на 5 минут раньше или позже, то особой разницы не будет. Если вы начинаете кушать на 10 минут раньше, чем нужно, то во время еды ваш сахар поднимется, но позже, скорее всего, понизится до нормы. Это тоже не страшно, если вы допускаете ошибки редко. Но если сахар в крови повышается регулярно во время и после еды, то появляется риск близко познакомиться с осложнениями диабета.
Если вы начинаете есть на 15 или 20 минут раньше, чем нужно, то сахар в крови может подняться весьма высоко, например, до 10,0 ммоль/л. В такой ситуации ваш организм станет частично резистентным к быстрому инсулину, который вы вкололи. Это значит, что обычной его дозы окажется недостаточно, чтобы снизить сахар. Без введения дополнительной дозы инсулина сахар будет долго оставаться высоким. Это рискованная ситуация в плане развития осложнений диабета.
Что будет, если после укола быстрого инсулина вы начинаете есть на 10-15 минут позже, чем нужно? В такой ситуации вы напрашиваетесь на неприятности. Ведь мы вообще не едим быстрые углеводы. Организму нужно сначала переварить белки, а потом превратить часть из них в глюкозу. Это медленный процесс. Даже 10-минутная задержка может привести к тому, что сахар упадет слишком низко, и усвоение низко-углеводной трапезы не поможет привести его в норму. Риск гипогликемии - значительный.
Стандартно рекомендуется короткий человеческий инсулин колоть за 45 минут до еды, а ультракороткий — за 15-25 минут. Однако, рекомендует не лениться, а определить свое индивидуальное подходящее время укола. Выше мы описали, как это сделать и какие преимущества вы получите. Тем более, если соблюдаете низко-углеводную диету. Повторим аксиому: не экономьте тест-полоски для глюкометра, чтобы не пришлось разориться на лечении осложнений диабета.
Нужно ли питаться всегда в одно и то же время?
До изобретения коротких и ультракоротких видов инсулина больным диабетом приходилось питаться всегда в одно и то же время. Это было очень неудобно, и результаты лечения оказывались плохие. Теперь мы компенсируем подъем сахара после еды с помощью короткого или ультракороткого инсулина. Это дает возможность принимать пищу, когда захочется. Нужно только вовремя сделать укол инсулина перед тем, как садиться кушать.
Если колете инсулин перед едой, то кушайте не чаще, чем раз в 4-5 часов.
Что делать, если забыли вколоть инсулин перед едой
Может случиться, что вы забудете сделать укол короткого инсулина и вспомните об этом, когда еду вот-вот подадут или вы уже начали есть. На случай такой чрезвычайной ситуации желательно иметь при себе ультракороткий инсулин, причем именно Хумалог, который является самым быстрым. Если вы уже начали есть или до начала трапезы остается не более 15 минут - сделайте укол Хумалога. Помните, что он в 2,5 раза сильнее, чем обычный короткий инсулин. Поэтому доза Хумалога должна составлять 0,4 вашей обычной дозы короткого инсулина. Коэффициент 0,4 нужно уточнить индивидуально.
Уколы инсулина на еду в ресторане и самолете
В ресторанах, гостиницах и самолетах еду подают по их расписанию, а не по вашему. Причем обычно это происходит позже, чем обещает обслуживающий персонал или рекламные буклеты. Тех, кто не болеет диабетом, раздражает, когда нужно сидеть голодными и ждать неизвестно сколько времени. Но если вы уже сделали укол быстрого инсулина, то такое ожидание не только раздражает, но и может быть опасным, потому что есть риск гипогликемии (пониженного сахара).
В таких ситуациях можно колоть на еду не короткий инсулин, а ультракороткий. Делайте его инъекцию, когда видите, что официант уже готовится подать первое блюдо или закуску. Если вы предполагаете, что с подачей основного блюда возникнет задержка, то разделите дозу ультракороткого инсулина на две половины. Первую половину вколите сразу, а вторую - когда увидите, что официант несет основное блюдо. Сахар может ненадолго подняться, но зато вы гарантированы, что избежите гипогликемии, даже если пищу будут подавать с задержкой. Если вы заказали низко-углеводные блюда и едите их медленно, то можно избежать даже временного повышения сахара.
Не заказывайте и не ешьте “диабетическую” еду на борту самолета! Это всегда пища, перегруженная углеводами, возможно, еще более вредная для нас, чем обычная самолетная еда. Если авиакомпания предлагает выбор, то закажите морепродукты. Если в самолете кормежки вообще не положено - это даже лучше, потому что меньше соблазнов отступить от диеты. Лишь бы стюардессы поили пассажиров водой, а здоровую пищу из разрешенных продуктов при диабете мы и сами себе обеспечим.
Предупреждение. Если у вас развился , т. е. замедленное опорожнение желудка после еды, то вообще никогда не используйте ультракороткий инсулин, а всегда только короткий. Если еда задерживается у вас в желудке, то ультракороткий инсулин всегда будет действовать быстрее, чем нужно. Также напоминаем, что ультракороткие виды инсулина более мощные, чем короткие, и поэтому их дозировка должна быть в 1,5-2,5 раза меньше.
Нормализуем повышенный сахар с помощью инсулина
Как бы тщательно вы ни старались контролировать заболевание, выполняя или , иногда сахар все равно подскакивает. К этому приводят различные причины:
- инфекционные заболевания;
- острые эмоциональные стрессы;
- неточные расчеты порций пищевых углеводов и белков;
- ошибки в дозировках инсулина.
Если при диабете 2 типа бета-клетки вашей поджелудочной железы все еще продолжают вырабатывать инсулин, то повышенный сахар может снизиться до нормы в течение нескольких часов сам по себе. Однако, если у вас тяжелый диабет 1 типа и выработка инсулина в организме упала до нуля, то понадобится внеочередной укол короткого или ультракороткого инсулина, чтобы погасить скачок сахара. Также приходится сбивать повышенный сахар уколами инсулина, если у вас диабет 2 типа и высокая инсулинорезистентность, т. е. чувствительность клеток к действию инсулина понижена.
Доза быстрого инсулина, которая нужна, чтобы привести в норму повышенный сахар, называется коррекционный болюс. Она не связана с приемами пищи. Пищевой болюс - это доза инсулина перед едой, которая нужна, чтобы сахар в крови не поднимался, когда пища усваивается. Если сахар подскочил и требуется ввести коррекционный болюс, то для этого предпочтительно использовать один из ультракоротких видов инсулина, потому что они действуют быстрее, чем короткий.
В то же время, если вы соблюдаете , то в качестве пищевого болюса желательно использовать короткий инсулин, а не ультракороткий. Мало кто из больных диабетом готов использовать короткий инсулин перед едой повседневно и при этом держать наготове ультракороткий инсулин для особых случаев. Если вы все же это делаете, то имейте в виду, что ультракороткие виды инсулина намного сильнее, чем короткие. Хумалог примерно в 2,5 раза сильнее, а НовоРапид и Апидра - в 1,5-2 раза сильнее.
Чтобы быть готовым использовать быстрый инсулин в качестве коррекционного болюса, когда сахар подскочит, нужно точно знать, насколько 1 ЕД этого инсулина понижает ваш сахар. Для этого рекомендуется заранее провести эксперимент, который описан ниже.
Как точно узнать, на сколько 1 ЕД инсулина понижает сахар
Чтобы точно узнать, на сколько 0,5 ЕД или 1 ЕД короткого или ультракороткого инсулина понижает ваш сахар, нужно провести эксперимент. К сожалению, этот эксперимент требует в какой-то день пропустить обед. Зато его не понадобится проводить часто, достаточно одного раза, а потом можно повторять раз в несколько лет. Ниже подробно описана суть эксперимента, а также какую информацию он позволяет получить.
Дождитесь дня, когда ваш сахар перед обедом подскочит как минимум на 1,1 ммоль/л выше целевых значений. Для целей этого эксперимента не подходит повышенный сахар утром натощак, потому что результаты исказит . Сахар должен оказаться повышенным не раньше чем через 5 часов после завтрака. Это нужно, чтобы доза быстрого инсулина перед завтраком уже успела закончить свое действие. Также убедитесь, что в этот день вы утром сделали свой обычный укол продленного инсулина.
Эксперимент заключается в том, что вы пропускаете обед и укол быстрого инсулина перед обедом, который служит в качестве пищевого болюса. Вместо этого вы делаете укол быстрого инсулина — коррекционный болюс, и смотрите, насколько он понизит ваш сахар. Важно вколоть более-менее правильную предполагаемую дозу инсулина для понижения сахара — не слишком высокую, чтобы не случилось гипогликемии. В этом вам поможет таблица, которая приводится ниже.
Насколько 1 ЕД быстрого инсулина ориентировочно понизит сахар в крови, в зависимости от суточной дозировки продленного инсулина
| Общая дневная доза Лантуса, Левемира или протафана | Насколько может понижать сахар 1 ЕД НовоРапида или Апидры, ммоль/л | Насколько может понижать сахар 0,25 (!!! ) ЕД Хумалога, ммоль/л | Насколько может понижать сахар 1 ЕД короткого инсулина, ммоль/л |
|---|---|---|---|
| 2 ЕД | 17,8 | 5,6 | 8,9 |
| 3 ЕД | 13,3 | 4,1 | 6,7 |
| 4 ЕД | 8,9 | 2,8 | 4,5 |
| 5 ЕД | 7,1 | 2,3 | 3,6 |
| 6 ЕД | 5,9 | 1,9 | 3 |
| 7 ЕД | 5,0 | 1,6 | 2,5 |
| 8 ЕД | 4,4 | 1,4 | 2,2 |
| 10 ЕД | 3,6 | 1,1 | 1,8 |
| 13 ЕД | 2,7 | 0,9 | 1,4 |
| 16 ЕД | 2,2 | 0,8 | 1,1 |
| 20 ЕД | 1,7 | 0,5 | 0,9 |
| 25 ЕД | 1,4 | 0,5 | 0,9 |
Примечания к таблице:
- Все приведенные значения - ориентировочные, предназначены только для первого “экспериментального” укола быстрого инсулина. Точные цифры для своего повседневного использования узнайте сами, путем проведения опыта.
- Главное — не вколоть в первый раз слишком много быстрого инсулина, избежать гипогликемии.
- Хумалог - очень мощный инсулин. Наверняка его придется колоть в разбавленном виде. В любом случае, научитесь .
Предполагается, что вы соблюдаете низко-углеводную диету и колете умеренные дозы продленного инсулина. Имеется в виду - вы используете продленный инсулин лишь для того, чтобы поддерживать в норме свой сахар натощак. Еще раз призываем больных диабетом не пытаться с помощью продленного инсулина имитировать действие быстрых видов инсулина по нормализации сахара после еды. Прочитайте статью “ ”. Выполняйте рекомендации, которые в ней изложены.
Разберем практический пример. Предположим, вы колете в день в общей сложности 9 ЕД продленного инсулина, а в качестве быстрого инсулина используете НовоРапид. В таблице у нас есть данные для дозировок продленного инсулина 8 ЕД и 10 ЕД, а для 9 ЕД нет. В таком случае, найдем среднее и будем использовать его в качестве стартового предположения. Посчитаем (4,4 ммоль/л + 3,6 ммоль/л)/2 = 4,0 ммоль/л. Ваш сахар перед обедом оказался 9,7 ммоль/л, а целевой уровень - 5,0 ммоль/л. Получается, что сахар превышает норму на 4,7 ммоль/л. Сколько ЕД НовоРапида нужно уколоть, чтобы понизить сахар до нормы? Чтобы узнать это, посчитаем 4,7 ммоль/л / 4,0 ммоль/л = 1,25 ЕД инсулина.
Итак, делаем укол 1,25 ЕД НовоРапида, пропускаем обед и соответственно укол пищевого болюса перед обедом. Измеряем сахар в крови через 2, 3, 4, 5 и 6 часов после укола коррекционного болюса. Нас интересует измерение, которое покажет самый низкий результат. Оно дает важную информацию:
- на сколько ммоль/л на самом деле понижает НовоРапид ваш сахар в крови;
- сколько времени продолжает действовать укол.
Для большинства пациентов действие инъекции быстрого инсулина полностью прекращается в течение следующих 6 часов. Если у вас самый низкий сахар оказался через 4 или 5 часов - значит, на вас индивидуально этот инсулин действует по-своему.
Предположим, по результатам измерений оказалось, что ваш сахар в крови через 5 часов после инъекции НовоРапида 1,25 ЕД упал с 9,7 ммоль/л до 4,5 ммоль/л, и через 6 часов он еще ниже не стал. Таким образом, мы узнали, что 1,25 ЕД НовоРапида понизили ваш сахар на 5,2 ммоль/л. Значит, 1 ЕД этого инсулина понижает ваш сахар на (5,2 ммоль/л / 1,25) = 4,16 ммоль/л. Это важное индивидуальное значение, которое называется фактор чувствительности к инсулину. Используйте его, когда вам понадобится рассчитать дозу, чтобы сбить повышенный сахар.
Фактор чувствительности к инсулину отличается утром, в обед и вечером. Проведите несколько экспериментов в разное время суток.
Если в процессе проведения эксперимента сахар в какой-то момент оказывается ниже 3,5-3,8 ммоль/л - съешьте несколько таблеток глюкозы, чтобы не было гипогликемии. Читайте подробнее, . Эксперимент сегодня не удался. Проведите его снова в другой день, вколите более низкую дозу инсулина.
Как правильно гасить повышенный сахар уколами инсулина
Итак, вы провели эксперимент и точно установили, насколько 1 ЕД короткого или ультракороткого инсулина понижает ваш сахар в крови. Теперь вы можете использовать этот инсулин в качестве коррекционного болюса, т. е. чтобы гасить сахар до нормы, если он подскочил. В течение нескольких часов после укола точной дозы быстрого инсулина ваш сахар, скорее всего, придет в норму.
Как привести в норму сахар утром натощак
Если сахар утром натощак часто бывает повышенный, то снизить его до нормы может оказаться особенно сложно. Эта проблема называется феномен утренней зари. У одних больных диабетом она сильно понижает чувствительность к инсулину, у других - меньше. Вы можете обнаружить, что в утренние часы быстрый инсулин понижает сахар в крови менее эффективно, чем днем или вечером. Значит, его дозу для коррекционного болюса по утрам нужно увеличивать на 20%, 33% или даже больше. Обсудите это со своим врачом. Точный % можно установить только методом проб и ошибок. В остальное время суток инсулин должен работать, как обычно.
Если у вас часто возникает проблема повышенного сахара в крови утром натощак, изучите “ “. Выполняйте рекомендации, которые там изложены.
Что делать, если сахар поднялся выше 11 ммоль/л
Если сахар поднимается выше 11 ммоль/л, то у больного диабетом может дополнительно снизиться чувствительность клеток к действию инсулина. В результате, уколы станут действовать хуже, чем обычно. Этот эффект особенно ярко проявляется, если сахар поднимается до 13 ммоль/л и выше. У людей, которые тщательно выполняют или , такой высокий сахар случается крайне редко.
Если с вами все же случилась такая неприятность, то сначала введите быстрый инсулин в качестве коррекционного болюса, как вы делаете обычно. Рассчитайте его дозу по методике, которая описана выше. Предполагается, что вы уже заранее точно выяснили, на сколько 1 ЕД инсулина понижает ваш сахар. Подождите 5 часов, потом измерьте свой сахар глюкометром и повторите процедуру. С первого раза сахар вряд ли понизится до нормы, а вот со второго раза - скорее всего, да. Ищите причину, почему ваш сахар подскочил так высоко, и разбирайтесь с ней. Если вы лечите свой диабет по рекомендациям нашего сайта, то этого вообще не должно случаться. Каждый такой случай нужно тщательно расследовать.
Инфекционные заболевания и контроль диабета
Выводы
Прочитав статью, вы узнали, как рассчитывать дозы короткого и ультракороткого инсулина для уколов перед едой, а также как привести в норму сахар, если он повысился. В тексте приводятся подробные примеры расчета дозировок быстрого инсулина. Правила для больных диабетом типа 1 и диабетом типа 2 разные, поэтому и примеры разные. Мы постарались сделать примеры настолько понятными, насколько это вообще возможно. Если что-то не понятно - задавайте вопросы в комментариях, и администратор сайта быстро ответит на них.

Краткие выводы:
- — основной способ лечения (контроля) диабета 1 и 2 типа.
- Если вы соблюдаете низко-углеводную диету, то дозировки инсулина требуются низкие. После перехода со “сбалансированной” или низко-калорийной диеты они понижаются в 2-7 раз.
- При диабете 2 типа начинают с уколов продленного инсулина Лантус или Левемир на ночь и по утрам. Инъекции быстрого инсулина перед едой добавляют позже, если они нужны.
- У больных диабетом 2 типа , особенно бег трусцой, нормализует сахар вместо уколов инсулина. Физкультура не помогает только в 5% тяжелых запущенных случаев. В остальных 95% — позволяет отказаться от уколов инсулина перед едой.
- Если вы придерживаетесь низко-углеводной диеты, то перед едой лучше колоть короткий человеческий инсулин — Актрапид НМ, Хумулин Регулар, Инсуман Рапид ГТ, Биосулин Р.
- Ультракороткие виды инсулина — Хумалог, Апидра, НовоРапид — перед едой хуже подходят, потому что действуют слишком быстро, вызывают скачки сахара.
- Оптимально колоть продленный инсулин на ночь и по утрам, короткий инсулин перед едой и еще держать под рукой ультракороткий Хумалог для случаев, когда нужно быстро сбить повышенный сахар.
- Фактор чувствительности к инсулину — на сколько 1 ЕД инсулина понижает ваш сахар в крови.
- Углеводный коэффициент — сколько пищевых углеводов покрывает 1 ЕД инсулина.
- Фактор чувствительности к инсулину и углеводные коэффициенты, которые вы можете найти в книгах и в Интернете, — не точные. У каждого больного диабетом они свои. Установите их путем экспериментов. Утром, в обед и вечером они разные.
- Не пытайтесь заменить уколы быстрого инсулина перед едой инъекциями больших доз продленного инсулина!
- Не путайте дозировки короткого и ультракороткого инсулина. Ультракороткие виды инсулина в 1,5-2,5 раза сильнее, чем короткие, поэтому их дозировки должны быть меньше.
- Научитесь . Проверьте, как на вас действует разбавленный короткий и ультракороткий инсулин.
- Изучите и выполняйте их.
Итак, вы разобрались, как рассчитывать дозировки короткого и ультракороткого инсулина для уколов в разных ситуациях. Благодаря этому, у вас появилась возможность поддерживать свой сахар идеально нормальным, как у здоровых людей. Однако, знание методов лечения диабета уколами инсулина не отменяет необходимости соблюдать . Если рацион диабетика перегружен углеводами, то никакой расчет дозировок инсулина не убережет его от скачков сахара, развития острых и сосудистых осложнений.
Существуют еще второстепенные факторы, которые влияют на сахар у больных диабетом. Это инфекционные заболевания, стрессовые ситуации, климат, смена времен года, прием лекарств, особенно гормональных препаратов. У женщин еще и фазы менструального цикла, беременность, менопауза. Вы уже знаете, как менять дозировки инсулина в зависимости от диеты и показателей сахара. Следующий шаг — научиться делать правки с учетом второстепенных факторов. Подробности читайте в статье “ ”. Она является необходимым дополнением к материалу, который вы прошли.
Расчет дозы инсулина: узнайте все, что нужно. Научитесь обходиться минимальными дозами и держать сахар 3,9-5,5 ммоль/л стабильно 24 часа в сутки . Можно прекратить скачки уровня глюкозы в крови даже при тяжелом диабете 1 типа у взрослых и детей. И тем более, держать нормальный сахар, как у здоровых людей, при диабете 2 типа. Разберитесь, как подбирать оптимальные дозы инсулина с учетом индивидуального течения диабета.
Читайте ответы на вопросы:
Нужно несколько суток понаблюдать за поведением сахара в крови у диабетика в разные часы, а потом уже подбирать схему инсулинотерапии.
 Инсулин в лечении диабета 2 и 1 типа
Инсулин в лечении диабета 2 и 1 типа Обратите внимание, что большие дозы инсулина действуют нестабильно и непредсказуемо. Сила их действия в разные дни может отличаться на ±56%. Чтобы хорошо контролировать диабет, нужно справиться с этой проблемой. Основное средство - переход на , которая понижает дозировки в 2-8 раз.
Диабетикам, которые ограничивают свое потребление углеводов, не следует колоть никакой инсулин более 8 ЕД за раз. Если вам требуется более высокая доза, разделите ее на 2-3 примерно равных укола. Сделайте их один за другим в разные места тем же шприцем.
Лечение диабета инсулином - с чего начать:
Многие диабетики, которые лечатся инсулином, считают, что эпизодов низкого сахара в крови избежать невозможно. Они думают, что жуткие приступы гипогликемии - это неизбежный побочный эффект. На самом деле, можно держать стабильно нормальный сахар даже при тяжелом аутоиммунном заболевании. А тем более, при сравнительно легком диабете 2 типа. Нет необходимости искусственно завышать свой уровень глюкозы в крови, чтобы застраховаться от опасной гипогликемии. Посмотрите видео, в котором обсуждает эту проблему. Узнайте, как балансировать питание и дозы инсулина.
Ниже приводятся ответы на вопросы, которые часто возникают у пациентов.
В каких продуктах содержится инсулин?
Никакие пищевые продукты не содержат инсулин. Также пока еще не существует таблеток, содержащих этот гормон. Потому что при введении через рот он разрушается в желудочно-кишечном тракте, не попадает в кровь и не оказывает влияния на обмен глюкозы. На сегодняшний день инсулин для снижения сахара в крови можно ввести в организм только с помощью уколов. Существуют препараты в виде аэрозолей для ингаляции, но использовать их не следует, потому что они не обеспечивают точную и стабильную дозировку. Хорошая новость: иголки у инсулиновых шприцев и шприц-ручек настолько тонкие, что можно научиться .
При каких показателях сахара в крови назначают колоть инсулин?
Кроме самых тяжелых случаев, диабетикам нужно в первую очередь перейти на и 3-7 дней посидеть на ней, наблюдая за своим сахаром в крови. Может оказаться, что уколы инсулина вам вообще не нужны.
Целевые показатели сахара в крови - 3,9-5,5 ммоль/л стабильно 24 часа в сутки. Пациенты, имеющие лишний вес, подключают к диете еще прием лекарства Галвус Мет, Глюкофаж или Сиофор, постепенно повышая его дозировку.
Читайте о таблетках, содержащих метформин:
Перейдя на здоровое питание и начав принимать метформин, нужно 3-7 суток собирать информацию о поведении сахара в течение каждого дня. Накопив эти сведения, их используют для подбора оптимальных доз инсулина.
Диета, метформин и физическая активность должны вместе привести уровень глюкозы в норму, как у здоровых людей, - 3,9-5,5 ммоль/л стабильно 24 часа в сутки. Если таких показателей достигнуть не удается, подключите еще уколы инсулина.
Не соглашайтесь жить с сахаром 6-7 ммоль/л, а тем более, выше! Эти цифры официально считаются нормальными, но на самом деле они повышенные. При них осложнения диабета развиваются, хоть и медленно. Сотни тысяч диабетиков, которые страдают от проблем с ногами, почками и зрением, горько жалеют о том, что в свое время поленились или побоялись колоть себе инсулин. Не повторяйте их ошибку. Используйте низкие, аккуратно рассчитанные дозы, чтобы добиться показателей стабильно ниже 6,0 ммоль/л.
Часто бывает нужно колоть продленный инсулин на ночь, чтобы иметь нормальный сахар на следующее утро натощак. Прочитайте, . В первую очередь, разберитесь, нужны ли вам инъекции препаратов продленного действия. Если они необходимы, начните их выполнять.
Читайте о препаратах инсулина продленного действия:
Тресиба - настолько выдающийся препарат, что администрация сайта подготовила видео-ролик о нем.
Начав колоть инсулин, не вздумайте отказываться от диеты. При наличии лишнего веса продолжайте принимать таблетки . Постарайтесь найти время и силы, чтобы заниматься физкультурой.
Измеряйте свой сахар перед каждым приемом пищи, а также через 3 часа после него. Нужно в течение нескольких дней определить, после каких приемов пищи уровень глюкозы регулярно повышается на 0,6 ммоль/л и более. Перед этими трапезами нужно колоть короткий или ультракороткий инсулин. Это поддерживает поджелудочную железу в тех ситуациях, когда она самостоятельно плохо справляется. Читайте подробнее о подборе оптимальных дозировок перед едой.
Важно! Все препараты инсулина очень хрупкие, легко портятся. Изучите и старательно выполняйте их.
Может обнаружиться сахар 9,0 ммоль/л и выше, даже несмотря на строгое соблюдение диеты. В таком случае, нужно сразу начинать делать уколы, а уже потом подключать и другие лекарства. Также больные диабетом 1 типа и худощавые люди, у которых диагностировали диабет 2 типа, начинают использовать инсулин сразу после низкоуглеводного питания, минуя таблетки.

При высоких показателях глюкозы в крови нужно сразу начинать инсулинотерапию, вредно тянуть время.
Какая максимальная доза инсулина в сутки?
Никаких ограничений на максимальную суточную дозу инсулина нет. Ее можно повышать до тех пор, пока уровень глюкозы у больного диабетом не придет в норму. В профессиональных журналах описаны случаи, когда больные диабетом 2 типа получали по 100-150 ЕД в сутки. Другой вопрос, что высокие дозы гормона стимулируют отложения жира в организме и ухудшают течение диабета.
Сайт сайт учит, как держать стабильно нормальный сахар 24 часа в сутки и при этом обходиться минимальными дозами. Подробнее читайте и . В первую очередь, следует перейти на . Диабетикам, которые уже лечатся инсулином, после перехода на новое питание нужно сразу понижать дозировки в 2-8 раз.

Сколько инсулина нужно на 1 хлебную единицу (ХЕ) углеводов?
Считается, что на одну хлебную единицу (ХЕ), которую съели на обед или ужин, нужно вколоть 1,0-1,3 ЕД инсулина. На завтрак - больше, до 2,0-2,5 ЕД. На самом деле, эта информация не точная. Лучше ее не использовать для реального расчета доз инсулина. Потому что у разных диабетиков чувствительность к этому гормону может отличаться в несколько раз. Она зависит от возраста и массы тела пациента, а также от других факторов, перечисленных в таблице ниже.
Доза инсулина перед едой, которая будет подходящей для взрослого или подростка, может отправить на тот свет маленького ребенка-диабетика. С другой стороны, ничтожная доза, которая будет достаточной для ребенка, практически не подействует на взрослого больного диабетом 2 типа, имеющего лишний вес.
Вам нужно аккуратно выяснить методом проб и ошибок, сколько граммов съеденных углеводов покрывает 1 ЕД инсулина. Ориентировочные данные приводятся в . Их нужно уточнять индивидуально для каждого диабетика, накапливая статистику действия уколов на его организм. - это реальная и серьезная опасность. Чтобы избежать ее начинают лечение с заведомо низких, недостаточных доз. Их медленно и осторожно повышают с интервалом 1-3 дня.
Варианты диеты в зависимости от диагноза:
Сайт сайт объясняет, как использовать для лечения диабета. Перейдя на эту диету, вы сможете прекратить скачки уровня глюкозы и держать сахар в крови стабильно 3,9-5,5 ммоль/л, как у здоровых людей.
Диабетики, которые соблюдают здоровую диету, считают своё потребление углеводов не в хлебных единицах, а в граммах. Потому что хлебные единицы лишь вносят путаницу, не принося никакой пользы. На низкоуглеводной диете максимальное потребление углеводов не превышает 2,5 ХЕ сутки. Поэтому считать дозы инсулина по хлебным единицам не имеет смысла.
На сколько снижает сахар 1 единица инсулина?
Материалы ФГБУ «Эндокринологический научный центр» Минздрава РФ говорят, что 1 единица инсулина снижает сахар крови в среднем на 2,0 ммоль/л. Эта цифра явно занижена. Указанной информацией пользоваться бесполезно и даже опасно. Потому что инсулин действует по-разному на всех диабетиков. На худощавых взрослых, больных диабетом 1 типа, а также на детей он действует намного сильнее. Кроме случаев, когда правила хранения были нарушены и инсулин испортился.
Разные препараты этого гормона значительно отличаются между собой по силе. Например, ультракороткие виды инсулина Хумалог, НовоРапид и Апидра примерно в 1.5 раза сильнее, чем короткий Актрапид. Виды инсулина сверхдлинного, продленного, среднего, короткого и ультракороткого действия работают каждый по-своему. Они по-разному влияют на сахар в крови. Цели их введения и методы расчёта дозировок ничуть не похожи. Невозможно использовать какой-то средний показатель эффективности для всех них.
Читайте о препаратах короткого и ультракороткого инсулина:
Пример. Допустим, вы методом проб и ошибок установили, что 1 ЕД препарата НовоРапид снижает ваш уровень глюкозы на 4,5 ммоль/л. После этого вы узнали про чудодейственную и перешли на нее. говорит, что короткий инсулин подходит для низкоуглеводной диеты лучше, чем ультракороткий. Поэтому вы собираетесь сменить НовоРапид на Актрапид, который ориентировочно в 1,5 раза слабее. Для расчета начальной дозы вы предполагаете, что 1 ЕД снизит ваш сахар на 4,5 ммоль/л / 1,5 = 3,0 ммоль/л. Дальше вы в течение нескольких дней уточните эту цифру по результатам действия первых уколов.
Каждому диабетику нужно методом проб и ошибок точно узнать, на сколько снижает его уровень глюкозы 1 единица инсулина, который он себе колет. Не желательно использовать для расчета своих индвидуальных доз среднюю цифру, взятую из интернета. Однако нужно с чего-то начать. Для расчета начальной дозы вы можете использовать следующую информацию, которую дает доктор Бернстайн.
примерно на 3 ммоль/л. Чем больше весит пациент и выше содержание жира у него в организме, тем слабее действует инсулин. Зависимость между массой тела и силой действия инсулина является обратной пропорциональной, линейной. Например, у тучного больного диабетом 2 типа, имеющего массу тела 126 кг, 1 ЕД препарата Хумалог, Апидра или НовоРапид будет снижать сахар ориентировочно на 1,5 ммоль/л.

Чтобы рассчитать подходящую дозу, нужно составить пропорцию с учетом массы тела диабетика. Если вы не знаете, как составить пропорцию, и не умеете считать без ошибок, лучше даже не пытайтесь. Обратитесь за помощью к кому-то продвинутому в арифметике. Потому что ошибка в дозировке сильнодействующего быстрого инсулина может иметь тяжелые последствия, даже убить пациента.
Тренировочный пример. Предположим, что диабетик весит 71 кг. Его быстрый инсулин - например, НовоРапид. Рассчитав пропорцию, можно узнать, что 1 ЕД этого препарата снизит сахар на 2,66 ммоль/л. Сошелся ли ваш ответ с этой цифрой? Если да, значит, в порядке. Повторим, что указанный методод подходит лишь для расчета первой, стартовой дозы. Цифру, которую вы получаете, рассчитав порпорцию, нужно уточнять по результатам действия уколов.
На сколько снижает сахар 1 ЕД - это зависит от массы тела, возраста, уровня физической активности человека, используемого препарата и многих других факторов.
Факторы, влияющие на чувствительность к инсулину
| Уровень сахара в крови | Сахар в крови выше 10-11 ммоль/л существенно понижает чувствительность к инсулину. Например диабетику нужно вколоть 1 ЕД, чтобы снизить сахар с 8 до 5 ммоль/л. Однако, чтобы снизить сахар с 13 до 10 ммоль/л, ему может понадобиться доза на 25-50% больше. |
| Масса тела, жировые запасы в организме | Чем больше жира в организме, тем ниже чувствительность к инсулину. К сожалению, высокие дозы этого гормона стимулируют отложения жира. А ожирение в свою очередь... Возникает порочный круг. Разорвать его можно с помощью , физкультуры и приема лекарства . |
| Возраст больного диабетом | У детей чувствительность к инсулину очень высокая. Например, есть два больных диабетом 1 типа - взрослый, весящий 60 кг, и ребенок, имеющий массу тела 20 кг. Можно предположить, что доза для ребенка в 3 раза ниже, чем для взрослого. На самом деле, ребёнку требуется доза инсулина в 7-10 раз ниже. При попытке вколоть 1/3 взрослой дозы будет тяжелая гипогликемия. |
| Прием таблеток от диабета | Метформин - таблетки, которые используются чтобы повысить чувствительность к инсулину у диабетиков, имеющих лишний вес. Есть также лекарства, которые стимулируют поджелудочную железу вырабатывать больше этого гормона. Но их принимать не следует. Подробнее см. . |
| Другие лекарства | Мочегонные лекарства, бета-блокаторы, нестероидные противовоспалительные средства, гормональные контрацептивы, L-тироксин могут слегка повышать сахар в крови и требуемые дозировки инсулина. Ингибиторы МАО и антидепрессанты могут оказывать противоположное действие. Обсудите с врачом! |
| Время суток | Примерно с 4 до 9 часов утра потребность в инсулине повышается из-за феномена утренней зари. Из-за этого трудно привести в норму сахар утром натощак. Доза быстрого инсулина перед завтраком должно быть ориентировочно на 20% выше, чем на такое же количество съеденных углеводов в обед и на ужин. Подробнее читайте, . |
| Гастропарез и другие проблемы с пищеварением | Гастропарез - это нарушение движения пищи из желудка в кишечник. Оно вызывается диабетическим поражением автономной нервной системы, контролирующей пищеварение. Эта проблема может усложнить подбор подходящей схемы уколов и лекарств. Подробнее читайте статью “Диабетический гастропарез ”. |
| Воспалительные инфекционные заболевания | Острое и хроническое воспаление значительно понижает чувствительность к инсулину. Во время простуды и других инфекционных заболеваний дозировки нужно повышать в 1,5-2 раза, чтобы держать глюкозу крови в норме. Частые причины необъяснимо высокого сахара - скрытая вирусная или бактериальная инфекция, кариес зубов. |
| Погода, температура воздуха | В теплую погоду чувствительность к длинному и быстрому инсулину выше. Соответственно, дозировки должны быть ниже. В холодную погоду - наоборот. Вероятно, пасмурная погода, отсутствие солнца влияет так же, как и холод. |
| Физическая активность | Занятия физкультурой сложно влияют на показатели сахара в крови. Как правило, они сильно понижают требуемые дозировки инсулина, но иногда могут и повышать их. Желательно выбирать виды физической активности, которые не стимулируют выброс гормонов стресса в кровь. |
| Стресс, продолжительность и качество сна | Острый стресс заставляет сахар у диабетиков взлетать. рекомендует принимать лекарство пропранолол для профилактики перед экзаменами и другими острыми ситуациями. Недосыпание понижает чувствительность к инсулину. Хронический стресс не должен быть отговоркой, чтобы срываться с лечебного режима. |
| Кофеин в больших дозах | Чрезмерное употребление кофеина повышает сахар в крови и требуемые дозировки инсулина. Ограничивайтесь двумя-тремя чашками кофе в день. Избавьтесь от кофеиновой зависимости. |
| Место и глубина инъекции | Нужно регулярно менять места инъекций, чтобы усвоение гормона не ухудшалось. Самые опытные и продвинутые диабетики иногда колят инсулин внутримышечно, когда им нужно быстро сбить повышенный сахар. Не пытайтесь делать это самостоятельно. Пусть врач вас научит, если хотите. Читайте также, . |
| Гормональный фон у женщин | Перед началом менструации у женщин часто бывает задержка жидкости в организме и прибавка массы тела до 2 кг. Чувствительность к инсулину при этом понижается. Его дозировки нужно немного повысить. В первой половине беременности чувствительность к инсулину очень возрастает, вплоть до ремиссии диабета. Зато во второй половине и до самых родов она сильно понижается. |
| Употребление алкоголя | Умеренное потребление алкогольных напитков, не содержащих углеводов, не оказывает существенного влияния на сахар в крови. Но если сильно напиться, риск повышается во много раз. Диабетикам, которые лечатся инсулином, напиваться категорически нельзя. Подробнее читайте статью “ ”. |
Чем выше чувствительность, тем сильнее каждая введенная единица (ЕД) инсулина понижает сахар. Ориентировочные цифры приводятся в , а также в . Эти данные можно использовать только для расчета стартовой дозировки. Дальше их нужно уточнять индивидуально для каждого диабетика по результатам действия предыдущих уколов. Не ленитесь аккуратно подобрать оптимальные дозировки, чтобы держать уровень глюкозы 4,0-5,5 ммоль/л стабильно 24 часа в сутки.
Сколько единиц инсулина нужно, чтобы снизить сахар на 1 ммоль/л?
Ответ на этот вопрос зависит от следующих факторов:
- возраст диабетика;
- масса тела;
- уровень физической активности.
Еще несколько важных факторов перечислены в таблице выше. Накопив информацию за 1-2 недели уколов, вы сможете рассчитать, насколько 1 ЕД инсулина понижает сахар. Результаты будет разными для препаратов длинного, короткого и ультракороткого действия. Зная эти цифры, легко провести расчет дозы инсулина, которая снизит сахар в крови на 1 ммоль/л.

Ведение дневника и расчёты доставляют хлопоты и отнимают некоторое время. Однако это единственный способ, чтобы подобрать оптимальные дозировки, держать стабильно нормальный уровень глюкозы и защититься от осложнений диабета.
Когда проявится результат от укола?
Этот вопрос требует подробного ответа, потому что разные виды инсулина начинают действовать с разной скоростью.
Препараты инсулина делятся на:
- продленные - Лантус, Туджео, Левемир, Тресиба;
- средние - Протафан, Биосулин Н, Инсуман Базал ГТ, Ринсулин НПХ, Хумулин НПХ;
- быстрого действия - Актрапид, Апидра, Хумалог, НовоРапид, отечественные.
Бывают также двухфазные смеси - например, Хумалог Микс, НовоМикс, Росинсулин М. Однако не рекомендует их использовать. На этом сайте они не обсуждаются. Чтобы достигнуть хорошего контроля диабета, нужно перейти с этих препаратов на одновременное использование двух видов инсулина - продленного и быстрого (короткого или ультракороткого).
Дальше подразумевается, что диабетик соблюдает и получает низкие дозы инсулина, которые соответствуют ей. Эти дозы в 2-7 раз ниже тех, к которым привыкли врачи. Лечение диабета инсулином по методам доктора Бернстайна позволяет достигнуть стабильных показателей сахара в крови 3,9-5,5 ммоль/л. Это реально даже при тяжелых нарушениях обмена глюкозы. Однако инсулин в низких дозах начинает работать позже и прекращает действовать раньше, чем в стандартных высоких дозах.
Быстрый (короткий и ультракороткий) инсулин начинает действовать через 10-40 минут после укола, в зависимости от введенного препарата и дозы. Однако это не значит, что уже через 10-40 минут глюкометр покажет снижение сахара. Чтобы проявился эффект, нужно измерять уровень глюкозы не раньше, чем через 1 час. Лучше делать это позже - через 2-3 часа.
Изучите подробную . Не следует колоть большие дозы этих препаратов, чтобы получить быстрый эффект. Вы почти наверняка введете себе больше гормона, чем следует, и это приведет к гипогликемии. Будет дрожание рук, нервозность и другие неприятные симптомы. Возможна даже потеря сознания и летальный исход. Осторожно обращайтесь с инсулином быстрого действия! Прежде чем использовать, тщательно разберитесь, как он действует и как определить подходящую дозировку.
Препараты инсулина среднего и продленного действия начинают работать через 1-3 часа после укола. Они дают плавный эффект, который сложно отследить с помощью глюкометра. Одно-единственное измерение сахара может ничего не показать. Нужно проводить самоконтроль уровня глюкозы в крови несколько раз на протяжении каждого дня.

Диабетики, которые делают себе уколы продленного инсулина с утра, видят их результаты вечером, по итогам целого дня. Полезно строить наглядные графики показателей сахара. В дни, когда ставили продленный инсулин, они будут существенно отличаться в лучшую сторону. Конечно, если доза препарата грамотно подобрана.
Укол продленного инсулина, который делают на ночь, дает результат на следующее утро. Улучшается показатель сахара натощак. Кроме утреннего измерения, можно также контролировать уровень глюкозы в середине ночи. Желательно проверять сахар ночью в первые дни лечения, когда есть риск переборщить со стартовой дозой. Поставьте будильник, чтобы проснуться в нужное время. Измерьте сахар, зафиксируйте результат и спите дальше.
Изучите перед началом лечения диабета этим средством.
Сколько инсулина нужно вколоть, если у диабетика сахар очень поднялся?
Требуемая доза зависит не только от показателя сахара в крови, но еще от массы тела, а также от индивидуальной чувствительности пациента. Существует много факторов, которые влияют на чувствительность к инсулину. Они перечислены выше на этой странице.
Вам пригодится . Препараты короткого и ультракороткого действия вводят диабетикам, когда нужно быстро сбить повышенный сахар. Инсулин продленного и среднего действия в таких ситуациях применять не следует.
Кроме укола инсулина, диабетику будет полезно выпить много воды или травяного чая. Конечно, без меда, сахара и других сладостей. Выпитая жидкость разбавляет кровь, снижает концентрацию глюкозы в ней, а также помогает почкам вывести из организма часть лишней глюкозы.
Диабетику нужно точно установить, на сколько 1 ЕД инсулина снижает его уровень глюкозы. Это можно узнать в течение нескольких дней или недель методом проб и ошибок. Полученную цифру при каждом расчете дозы нужно корректировать на погоду, инфекционные заболевания и другие факторы.
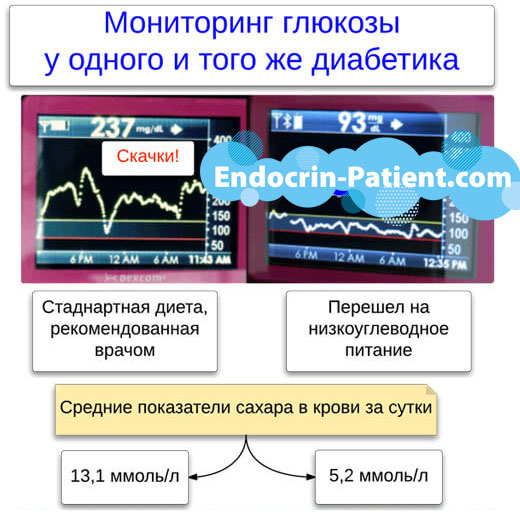
Бывают ситуации, когда сахар уже подскочил, нужно его срочно сбивать, а накопить точные данные методом проб и ошибок еще не успели. Как рассчитать дозу инсулина в таком случае? Придется использовать ориентировочную информацию.
Способ расчета дозы, приведенный ниже, вы можете использовать на свой страх и риск. Передозировка инсулина может вызвать неприятные симптомы, нарушение сознания и даже летальный исход.
У взрослого человека, имеющего массу тела 63 кг, 1 ЕД ультракороткого инсулина Хумалог, Апидра или НовоРапид снижает сахар в крови примерно на 3 ммоль/л. Чем больше масса тела и выше содержание жира в организме, тем слабее действует инсулин. Например, у тучного больного диабетом 2 типа, весящего 126 кг, 1 ЕД препарата Хумалог, Апидра или НовоРапид будет снижать сахар ориентировочно на 1,5 ммоль/л. Нужно составить пропорцию с учетом массы тела диабетика.
Если вы не знаете, как составить пропорцию, и не уверены, что можете точно посчитать, то лучше даже не пытайтесь. Обратитесь за помощью к кому-то грамотному. Ошибка в дозировке короткого или ультракороткого инсулина может иметь тяжелые последствия, даже убить пациента.
Допустим, диабетик весит 71 кг. Его быстрый инсулин - например, Апидра. Составив пропорцию, вы рассчитали, что 1 ЕД снизит сахар на 2,66 ммоль/л. Допустим, уровень глюкозы в крови у больного 14 ммоль/л. Нужно его снизить до 6 ммоль/л. Разница с целевым показателем: 14 ммоль/л - 6 ммоль/л = 8 ммоль/л. Требуемая доза инсулина: 8 ммоль/л / 2,66 ммоль/л = 3,0 ЕД.
Еще раз повторим, что это ориентировочная доза. Она гарантированно не будет идеально подходящей. Можете вколоть на 25-30% меньше, чтобы снизить риск гипогликемии. Указанный метод расчета следует использовать, только если пациент еще не накопил точную информацию методом проб и ошибок.
Препарат Актрапид - примерно в 1,5 раза слабее, чем Хумалог, Апидра или НовоРапид. Также он позже начинает действовать. Тем не менее, доктор Бернстайн рекомендует использовать именно его. Потому что короткий инсулин лучше совместим с низкоуглеводной диетой, чем ультракороткий.
Метод расчета дозы инсулина, приведенный выше, не подходит для детей-диабетиков. Потому что у них чувствительность к инсулину в несколько раз выше, чем у взрослых. Укол быстрого инсулина в дозе, рассчитанной по указанному методу, наверняка вызовет у ребенка тяжелую гипогликемию.
Какие особенности расчета дозы инсулина для детей-диабетиков?
У детей-диабетиков до подросткового возраста чувствительность к инсулину в несколько раз выше, чем у взрослых. Поэтому детям требуются ничтожные дозы, по сравнению со взрослыми пациентами. Как правило, родителям, которые контролируют диабет у своих детей, приходится разбавлять инсулин физиологическим раствором, купленным в аптеке. Это помогает точно колоть дозы кратностью 0,25 ЕД.
Выше мы разобрали, как рассчитать дозу инсулина для взрослого, имеющего массу тела 63 кг. Допустим, ребенок-диабетик весит 21 кг. Можно предположить, что ему потребуется дозы инсулина в 3 раза меньше, чем взрослому, при одинаковых показателях глюкозы в крови. Но это предположение будет неверным. Подходящая доза, скорее всего окажется не в 3, а в 7-9 раз меньше.
Для детей-диабетиков имеется значительный риск эпизодов низкого сахара, вызванных передозировкой инсулина. Чтобы избежать передозировки, начинают уколы инсулина с заведомо низких доз. Дальше их медленно повышают, пока уровень глюкозы в крови не станет стабильно нормальным. Нежелательно использовать сильнодействующие препараты Хумалог, Апидра и НовоРапид. Попробуйте Актрапид вместо них.

Детям до 8-10 лет можно начинать колоть инсулин с дозы 0,25 ЕД. Многие родители сомневаются, что такая “гомеопатическая” доза даст какой-то эффект. Однако, скорее всего, вы по показателям глюкометра заметите эффект уже от первого укола. При необходимости повышайте дозу на 0,25-0,5 ЕД каждые 2-3 дня.
Сведения о расчете доз инсулина, приведенные выше, подходят детям-диабетикам, которые строго соблюдают . Фрукты и другие следует исключить полностью. Ребенку нужно объяснить последствия, к которым приводит употребление вредной пищи. Нет необходимости использовать инсулиновую помпу. Однако желательно носить систему непрерывного мониторинга глюкозы, если вы можете себе это позволить.
Повышенный сахар в крови — это основной признак заболевания диабетом и главная проблема диабетиков. Повышенный уровень глюкозы в крови является практически единственной причиной развития осложнений диабета. Чтобы эффективно взять под контроль свою болезнь, желательно хорошо разобраться, откуда глюкоза поступает в кровоток и как она используется.
Прочитайте статью внимательно — и узнаете, как регуляция сахара в крови происходит в норме и что меняется при нарушенном обмене углеводов, т. е. при заболевании диабетом.
Пищевыми источниками глюкозы являются углеводы и белки. Жиры, которые мы едим, абсолютно не влияют на уровень сахара в крови. Почему людям так нравится вкус сахара и сладких продуктов? Потому что он стимулирует в мозгу выработку нейротрансмиттеров (особенно серотонина), которые снижают тревожность, вызывают ощущение благополучия, а то и даже эйфорию. Благодаря этому, у некоторых людей возникает зависимость от углеводов, настолько же мощная, как зависимость от табака, алкоголя или наркотиков. У людей, зависимых от углеводов, наблюдается пониженный уровень серотонина или сниженная чувствительность рецепторов к нему.
Как действует инсулин
Инсулин является средством, чтобы доставить глюкозу — топливо — из крови внутрь клеток. Инсулин активизирует действие “транспортеров глюкозы” в клетках. Это специальные белки, которые продвигаются изнутри к внешней полупроницаемой оболочке клеток, захватывают молекулы глюкозы, а потом перемещают их на внутренние “электростанции” для сжигания.
В клетки печени и мускулов глюкоза попадает под действием инсулина, как и во все остальные ткани организма, кроме мозга. Но там не сжигается сразу, а откладывается про запас в виде гликогена . Это вещество, похожее на крахмал. Если инсулина нет, то транспортеры глюкозы работают очень слабо, и клетки поглощают ее недостаточно для поддержания своей жизнедеятельности. Это касается всех тканей, кроме мозга, который потребляет глюкозу без участия инсулина.
Еще одно действие инсулина в организме заключается в том, что под его влиянием жировые клетки забирают глюкозу из крови и превращают ее в насыщенные жиры, которые накапливают. Инсулин — главный гормон, который стимулирует ожирение и мешает похудеть.
Превращение глюкозы в жир — это один из механизмов, благодаря которым уровень сахара в крови под действием инсулина понижается.
Если уровень сахара в крови понижается ниже нормы и запасы углеводов (гликогена) уже исчерпаны, то в клетках печени, почек и кишечника запускается процесс превращения белков в глюкозу. Этот процесс называется “глюконеогенез”, он весьма медленный и неэффективный. При этом, организм человека не способен превращать глюкозу обратно в белки. Также мы не умеем превращать жир в глюкозу.

У здоровых людей и даже у большинства больных диабетом 2 типа поджелудочная железа в состоянии “натощак” все время вырабатывает небольшие порции инсулина. Таким образом, в организме постоянно присутствует хоть немного инсулина. Это называется “базальная”, т. е. “базовая” концентрация инсулина в крови. Она сигнализирует печени, почками и кишечнику, что сейчас не требуется превращать белки в глюкозу, чтобы повысить показатели сахара в крови. Базальная концентрация инсулина в крови “ингибирует” глюконеогенез, т. е. предотвращает его.
Нормы сахара в крови — официальные и реальные
У здоровых людей без диабета концентрация глюкозы в крови аккуратно поддерживается в очень узком диапазоне — от 3,9 до 5,3 ммоль/л. Если взять анализ крови в случайное время, независимо от приемов пищи, у здорового человека, то у него сахар в крови будет около 4,7 ммоль/л. К этой цифре нам и нужно стремиться при диабете, т. е. сахар в крови после еды не выше 5,3 ммоль/л.
Традиционные нормы сахара в крови являются завышенными. Они приводят к развитию осложнений диабета в течение 10-20 лет. Даже у здоровых людей после трапезы, насыщенной углеводами быстрого усвоения, сахар в крови может подскакивать до 8-9 ммоль/л. Но если нет диабета, то после еды он в течение нескольких минут понизится до нормы, и ничего для этого делать не понадобится. При диабете “шутить” с организмом, скармливая ему рафинированные углеводы, категорически не рекомендуется.
В медицинских и научно-популярных книгах по диабету “нормальными” показателями сахара в крови считаются 3,3 — 6,6 ммоль/л и даже до 7,8 ммоль/л. У здоровых людей без диабета сахар в крови никогда не подскакивает до 7,8 ммоль/л, разве что если съесть много углеводов, и то в таких ситуациях он очень быстро падает. Официальные медицинские нормы сахара в крови используются для того, чтобы “средний” врач не слишком напрягался, занимаясь диагностикой и лечением диабета.

Если у больного сахар в крови после еды подскакивает до 7,8 ммоль/л, то это еще официально не считается диабетом. Такого пациента, скорее всего, отправят домой без всякого лечения, с напутствием постараться похудеть на низко-калорийной диете и питаться здоровой пищей, т. е. кушать побольше фруктов. Тем не менее, осложнения диабета развиваются даже у людей, у которых сахар после еды не превышает 6,6 ммоль/л. Конечно, это происходит не так быстро. Но в течение 10-20 лет реально нажить себе почечную недостаточность или проблемы со зрением. Подробнее читайте также « «.
Как регулируется сахар в крови у здорового человека
Давайте разберем, как инсулин регулирует сахар в крови у здорового человека без диабета. Предположим, этот человек дисциплинированно завтракает, и на завтрак у него картофельное пюре с котлетой — смесь углеводов с белками. Всю ночь базальная концентрация инсулина у него в крови ингибировала глюконеогенез (читайте выше, что это значит) и поддерживала стабильную концентрацию сахара в крови.
Как только пища с высоким содержанием углеводов попадает в рот, ферменты слюны сразу начинают разлагать “сложные” углеводы до простых молекул глюкозы, и эта глюкоза через слизистую оболочку всасывается в кровь моментально. От углеводов уровень сахара в крови повышается мгновенно, хотя человек еще не успел ничего проглотить! Это является сигналом для поджелудочной железы, что пора срочно выбросить в кровь большое количество гранул инсулина. Эта мощная порция инсулина была заранее выработана и сохранена, чтобы использовать ее, когда понадобится “накрыть” скачок сахара после еды, в дополнение к базальной концентрации инсулина в крови.

Резкое высвобождение в кровоток сохраненного инсулина называется “первая фаза инсулинового ответа”. Она быстро понижает до нормы первоначальный скачок сахара в крови, который вызывают съеденные углеводы, и может предотвратить его дальнейшее повышение. Запас сохраненного инсулина в поджелудочной железе истощается. При необходимости она вырабатывает дополнительный инсулин, но это требует времени. Инсулин, который медленно поступает в кровь на следующем этапе, называется “вторая фаза инсулинового ответа”. Этот инсулин помогает усвоить глюкозу, которая возникла позже, через несколько часов, при переваривании белковой пищи.
По мере переваривания трапезы, глюкоза продолжает поступать в кровь, а поджелудочная железа вырабатывает дополнительный инсулин, чтобы “нейтрализовать” ее. Часть глюкозы превращается в гликоген — крахмалистую субстанцию, которая хранится в клетках мышц и печени. Через некоторое время все “емкости” для хранения гликогена оказываются заполненными. Если в кровотоке все еще остается избыток глюкозы, то под действием инсулина она превращается в насыщенные жиры, которые откладываются в клетках жировой ткани.

Позже уровень сахара в крови у нашего героя может начать падать. В таком случае, альфа-клетки поджелудочной железы начнут вырабатывать другой гормон — глюкагон. Он является как бы антагонистом инсулина и сигнализирует клеткам мышц и печени, что нужно превращать гликоген обратно в глюкозу. С помощью этой глюкозы можно поддерживать сахар в крови стабильно в норме. Во время следующей трапезы запасы гликогена снова будут восполнены.
Описанный механизм усвоения глюкозы с помощью инсулина отлично работает у здоровых людей, помогая поддерживать сахар в крови стабильно в норме — от 3,9 до 5,3 ммоль/л. Клетки получают достаточно глюкозы для выполнения своих функций, и все функционирует, как задумано. Давайте разберемся, почему и как эта схема нарушается при диабете типа 1 и типа 2.
Что происходит при диабете 1 типа
Давайте представим, что на месте нашего героя находится человек, больной диабетом 1 типа. Допустим, на ночь перед сном он получил инъекцию “продленного” инсулина и благодаря этому проснулся с нормальным сахаром в крови. Но если не принимать меры, то уже через некоторое время его сахар в крови начнет повышаться, даже если он ничего не ест. Это происходит из-за того, что печень все время понемногу забирает из крови инсулин и расщепляет его. При этом, почему-то в утренние часы печень “утилизирует” инсулин особенно интенсивно.
Продленный инсулин, который укололи с вечера, высвобождается плавно и стабильно. Но скорости его высвобождения оказывается недостаточно, чтобы покрыть утренний возросший “аппетит” печени. Из-за этого сахар в крови утром может повышаться, даже если больной диабетом 1 типа ничего не ест. Это называется “феномен утренней зари”. Поджелудочная железа здорового человека без труда производит достаточно инсулина, чтобы этот феномен не оказывал влияния на сахар в крови. Но при диабете 1 типа нужно уделять внимание, чтобы “нейтрализовать” его. Прочитайте , как это делать.
В слюне человека содержатся мощные ферменты, которые быстро расщепляют сложные углеводы до глюкозы, и она моментально всасывается в кровь. У диабетика активность этих ферментов такая же, как у здорового человека. Поэтому пищевые углеводы вызывают резкий скачок сахара в крови. При диабете 1 типа бета-клетки поджелудочной железы синтезируют ничтожное количество инсулина или не производят его вообще. Поэтому нет инсулина, чтобы организовать первую фазу инсулинового ответа.
Если не было укола “короткого” инсулина перед едой, то сахар в крови поднимется очень высоко. Глюкоза не будет превращена ни в гликоген, ни в жир. В конце концов, в лучшем случае, избыток глюкозы будет отфильтрован почками и выведен с мочой. Пока это произойдет, повышенный уровень сахара в крови нанесет огромный ущерб всем органам и кровеносным сосудам. При этом, клетки продолжают “голодать”, не получая питания. Поэтому без инъекций инсулина больной диабетом 1 типа погибает в течение нескольких дней или недель.
Лечение диабета 1 типа инсулином
Для чего нужна низко-углеводная диета при диабете? Зачем ограничивать себя в выборе продуктов? Почему бы просто не ввести достаточно инсулина, чтобы хватило усвоить все съеденные углеводы? Потому что инъекции инсулина неправильно “накрывают” повышение сахара в крови, которое вызывают продукты, богатые углеводами.
Давайте разберемся, какие проблемы обычно возникают у больных диабетом 1 типа и как правильно контролировать заболевание, чтобы избежать осложнений. Это жизненно важная информация! На сегодняшний день, она будет “открытием Америки” для отечественных врачей-эндокринологов и, тем более, для больных диабетом. Без ложной скромности, вам очень повезло, что вы попали на наш сайт.
Инсулин, введенный с помощью шприца, или даже с помощью инсулиновой помпы, работает не так, как инсулин, который в норме синтезирует поджелудочная железа. Человеческий инсулин на первой фазе инсулинового ответа сразу попадает в кровоток и немедленно начинает понижать уровень сахара. При диабете уколы инсулина обычно делают в подкожную жировую клетчатку. Некоторые больные, любящие риск и азарт, осваивают внутримышечные уколы инсулина (не надо этого делать!). В любом случае, никто не вводит себе инсулин внутривенно.
В результате, даже самый быстрый инсулин начинает действовать только через 20 минут. А его полный эффект проявляется в течение 1-2 часов. До этого уровень сахара в крови остается значительно повышенным. Вы легко можете в этом убедиться, измеряя после еды свой сахар в крови глюкометром через каждые 15 минут. Такая ситуация наносит ущерб нервам, кровеносным сосудам, глазам, почкам и т. д. Осложнения диабета развиваются полным ходом, несмотря на самые лучшие намерения врача и больного.
Почему стандартное лечение диабета 1 типа инсулином мало эффективно, подробно описано по ссылке « «. Если при диабете 1 типа придерживаться традиционной “сбалансированной” диеты, то печальный финал — смерть или инвалидность — неизбежен, и наступает он намного быстрее, чем хотелось бы. Еще раз подчеркнем, что даже если перейти на , то это все равно не поможет. Потому что она так же вводит инсулин в подкожную клетчатку.
Что же делать? Ответ — перейти на для контроля диабета. На этой диете организм частично превращает пищевые белки в глюкозу, и таким образом, сахар в крови все равно повышается. Но это происходит весьма медленно, и укол инсулина позволяет аккуратно “накрыть” повышение. В результате можно добиться того, что после еды у больного диабетом сахар в крови ни в один момент не превысит 5,3 ммоль/л, т. е. будет абсолютно как у здоровых людей.
Низко-углеводная диета при диабете 1 типа
Чем меньше углеводов ест диабетик, тем меньше инсулина ему требуется. На низко-углеводной диете дозы инсулина сразу падают в несколько раз. И это несмотря на то, что при расчете дозы инсулина перед едой мы учитываем, сколько его понадобится на покрытие съедаемых белков. Хотя при традиционной терапии диабета белки вообще не учитываются.
Чем меньше инсулина нужно колоть диабетику, тем ниже вероятность следующих проблем:
- гипогликемия — критично низкий сахар в крови;
- задержка жидкости в организме и отеки;
- развитие резистентности к инсулину.
Представим, что наш герой, больной диабетом 1 типа, перешел на питание низко-углеводными продуктами из . В результате, у него сахар в крови вообще не будет подскакивать до “космических” высот, как было раньше, когда он питался “сбалансированной” пищей, богатой углеводами. Глюконеогенез — это превращение белков в глюкозу. Этот процесс повышает сахар в крови, но медленно и незначительно, и его легко “накрыть” уколом небольшой дозы инсулина перед едой.
Как работает организм человека, больного диабетом 2 типа
Наш следующий герой — больной диабетом 2 типа, весит 112 кг при норме 78 кг. Большинство лишнего жира у него находится на животе и вокруг талии. Его поджелудочная железа пока еще вырабатывает инсулин. Но поскольку ожирение вызвало сильную , то этого инсулина оказывается недостаточно, чтобы поддерживать сахар в крови в норме.

Если у больного получится похудеть, то инсулинорезистентность пройдет и сахар в крови нормализуется настолько, что диагноз диабет можно будет снимать. С другой стороны, если наш герой срочно не изменит образ жизни, то бета-клетки его поджелудочной железы “выгорят” окончательно, и у него разовьется необратимый диабет 1 типа. Правда, до этого мало кто доживает — обычно больных диабетом 2 типа раньше убивает инфаркт, почечная недостаточность или гангрена на ногах.
Инсулинорезистентность вызывается частично генетическими причинами, но в основном она возникает из-за неправильного образа жизни. Сидячая работа и неумеренное потребление углеводов приводят к накоплению жировой ткани. А чем больше в организме жира по отношению к мышечной массе, тем выше инсулинорезистентность. Поджелудочная железа в течение многих лет работала с повышенной нагрузкой. Из-за этого она истощилась, и инсулина, который она вырабатывает, уже не хватает, чтобы поддерживать нормальный сахар в крови. В частности, поджелудочная железа больного диабетом 2 типа не хранит никаких запасов инсулина. Из-за этого первая фаза инсулинового ответа нарушена.
Интересно, что обычно больные диабетом 2 типа с избыточным весом вырабатывают не меньше инсулина, а наоборот — в 2-3 раза больше, чем их стройные сверстники. В такой ситуации эндокринологи часто назначают таблетки — производные сульфонилмочевины — которые стимулируют поджелудочную железу вырабатывать еще больше инсулина. Это приводит к «выгоранию» поджелудочной железы, из-за чего диабет 2 типа превращается в инсулин-зависимый диабет 1 типа.
Сахар в крови после еды при диабете 2 типа
Рассмотрим, как повлияет на показатели сахара в крови нашего героя завтрак из картофельного пюре с котлетой, т. е. смесь углеводов и белков. Обычно на начальных стадиях диабета 2 типа уровень сахара в крови утром натощак оказывается нормальным. Интересно, как он изменится после еды? Учтем, что наш герой может похвастаться отменным аппетитом. Он съедает пищи раза в 2-3 больше, чем стройные люди того же роста.
Как углеводы перевариваются, всасываются еще во рту и моментально повышают сахар в крови — мы уже обсудили раньше. У больного диабетом 2 типа углеводы точно так же всасываются еще во рту и вызывают резкий скачок сахара в крови. В ответ поджелудочная железа выбрасывает в кровь инсулин, пытаясь сразу погасить этот скачок. Но поскольку готовых запасов нет, то выделяется крайне незначительное количество инсулина. Это называется .
Поджелудочная железа нашего героя старается изо всех сил, чтобы выработать достаточно инсулина и понизить сахар в крови. Рано или поздно, у нее это получится, если диабет 2 типа не зашел еще слишком далеко и вторая фаза секреции инсулина не пострадала. Но в течение нескольких часов сахар в крови будет оставаться повышенным, и в это время развиваются осложнения диабета.
Из-за инсулинорезистентности типичному больному диабетом 2 типа требуется в 2-3 раза больше инсулина, чтобы усвоить то же количество углеводов, чем его стройному сверстнику. Это явление имеет два последствия. Во-первых, инсулин — это основной гормон, который стимулирует накопление жира в жировой ткани. Под действием избыточного количества инсулина больной еще больше толстеет, и его инсулинорезистентность усиливается. Это порочный круг. Во-вторых, поджелудочная железа работает с повышенной нагрузкой, из-за чего ее бета-клетки все больше “выгорают”. Таким образом, диабет 2 типа переходит в диабет 1 типа.

Инсулинорезистентность приводит к тому, что клетки не могут использовать глюкозу, которую диабетик получает с пищей. Из-за этого он продолжает чувствовать голод, даже когда съедает уже значительный объем пищи. Обычно больной диабетом 2 типа ест слишком много, до ощущения плотно набитого живота, и это еще больше усиливает его проблемы. Как лечить инсулинорезистентность, читайте . Это реальный способ поправить здоровье при диабете 2 типа.
Диагностика и осложнения диабета 2 типа
Для подтверждения или опровержения диагноза диабет безграмотные врачи часто назначают анализ крови на сахар натощак. Напомним, что при диабете 2 типа показатели сахара в крови натощак долго остаются нормальными, даже если заболевание прогрессирует и осложнения диабета развиваются полным ходом. Поэтому анализ крови на сахар натощак категорически не подходит! Сдайте или , желательно в независимой частной лаборатории.
Допустим, у человека сахар в крови после еды подскакивает до 7,8 ммоль/л. Многие врачи в такой ситуации не пишут диагноз диабет 2 типа, чтобы не ставить больного на учет и не заниматься лечением. Они мотивируют свое решение тем, что диабетик все еще вырабатывает достаточно инсулина, и рано или поздно его сахар в крови после еды понижается до нормы. Тем не менее, нужно немедленно переходить на здоровый образ жизни, даже когда у вас сахар в крови после еды 6,6 ммоль/л, и тем более, если выше. Мы стараемся предоставить эффективный и главное реалистичный план лечения диабета 1 и 2 типа, который могли бы выполнять люди, имеющие значительную нагрузку на работе.

Основной проблемой при диабете 2 типа является то, что организм постепенно разрушается в течение десятилетий, и это обычно не вызывает болезненных симптомов, пока не будет уже слишком поздно. С другой стороны, больной диабетом 2 типа имеет много преимуществ, по сравнению с тем, кто страдает от диабета 1 типа. Его сахар в крови никогда не поднимется так высоко, как у больного диабетом 1 типа, если тот пропустит укол инсулина. Если вторая фаза инсулинового ответа не слишком пострадала, то сахар в крови может без активного участия пациента сам понизиться до нормы через несколько часов после еды. Больному диабетом 1 типа такой “халявы” ожидать не приходится.
Как эффективно лечить диабет 2 типа
При диабете 2 типа интенсивные лечебные мероприятия приведут к тому, что нагрузка на поджелудочную железу снизиться, процесс “выгорания” ее бета-клеток затормозится.
Что нужно делать:
- Прочитайте, . Там же описано, как ее лечить.
- Убедитесь, что у вас точный глюкометр (), и несколько раз в сутки измеряйте свой сахар в крови.
- Особое внимание уделяйте измерениям сахара в крови после еды, но и натощак тоже.
- Перейдите на .
- Занимайтесь . Физическая активность жизненно необходима.
- Если диеты и физкультуры оказывается недостаточно и сахар все равно повышенный, принимайте также .
- Если все вместе — диета, физкультура и Сиофор — помогают недостаточно, то добавьте уколы инсулина. Читайте статью « «. Сначала назначают продленный инсулин на ночь и/или по утрам, а при необходимости также и короткий инсулин перед едой.
- Если понадобятся уколы инсулина, то схему инсулинотерапии составьте вместе с врачом-эндокринологом. При этом, не отказывайтесь от низко-углеводной диеты, что бы ни говорил врач.
- В большинстве случаев, инсулин приходится колоть только тем больным диабетом 2 типа, которые ленятся заниматься физкультурой.
В результате похудения и занятий физкультурой с удовольствием, инсулинорезистентность снизится. Если лечение начали вовремя, то удастся понизить сахар в крови до нормы без уколов инсулина. Если инъекции инсулина все же потребуются, то дозы будут небольшими. Конечный итог — здоровая счастливая жизнь без осложнений диабета, до глубокой старости, на зависть “здоровым” сверстникам.















